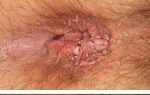
Инфекционный процесс, нередко осложняющий послеоперационные и посттравматические периоды — это анаэробная инфекция неклостридиальная. Вызывают ее представители условно-патогенной флоры — те микроорганизмы, которые мирно обитают на коже и слизистых у здорового человека, но при определенных условиях вызывают патологический процесс.
Инфекция, вызванная неклостридиальными анаэробами, представляет собой процесс гниения. Он развивается в результате бескислородного распада белков тканей.
Возбудители
Возбудители этого процесса — представители условно-патогенной флоры. В отличие от клостридий, они не способны образовывать споры. Называют их бактероидами или палочкоподобными. Проживают эти микроорганизмы в таких областях:
- в кишечнике;
- на слизистых оболочках и коже;
- в мочеполовых органах.
Кроме того, они могут попасть в организм человека из внешней среды, например, из почвы.
Вызвана инфекция бывает следующими представителями микробного мира:
- грамотрицательные палочки (бактероиды фрагилис, фузобактерии);
- грамположительные палочки (пропионибактерии, эубактерии, бифидобактерии, актиномицеты);
- стрептококки;
- вейлонеллы;
- кишечная палочка;
- протей.
Провоцирующими факторами для развития анаэробной инфекции являются оперативные вмешательства, открытые травмы кожных покровов, мышц и костей. Повышается риск инфицирования при следующих состояниях:
- применение антибактериальных препаратов в течение нескольких недель (страдает нормальная микрофлора и активизируется условно-патогенная);
- прием препаратов с цитостатическим и иммунодепрессивным действием;
- наличие метаболических заболеваний, например, сахарного диабета;
- тяжелый атеросклероз;
- онкологическая патология;
- болезни кроветворной системы.
Иногда может наблюдаться такое сочетание, как клостридиальная и неклостридиальная анаэробная инфекция. Болезнь в этом случае будет иметь крайне тяжелые проявления. Развивается инфекционный процесс очень быстро — молниеносно или в течение первых трех суток от травмы или операции.
Основные признаки анаэробного инфекционного процесса
Воспалительный процесс, вызываемый анаэробами, имеет определенные отличительные признаки. Ткани в очаге поражения погибают и приобретают серо-коричневый цвет. В этом месте образуется гнилостный экссудат серо-зеленого цвета и с неприятным запахом гниющего белка.
Очаги поражения расположены в непосредственной близости от места обитания бактероидов: область половых органов, прямой кишки, ротовой полости.
Неприятный запах образуется из-за продуктов распада белка — индола и скатола. Это постоянный признак анаэробной инфекции. Гнилостный вид тканей и экссудата наблюдается из-за распада тканей. Они подвергаются некрозу и в результате приобретают серый или серо-коричневый цвет.
Анаэробы в процессе своей жизнедеятельности выделяют нерастворимые в воде газы. Они накапливаются в тканях, а при прикосновении к пораженному участку начинают лопаться. В результате слышится треск или похрустывание. Этот симптом называется крепитацией.
Симптоматика
Общие проявления неклостридиальной инфекции практически не отличаются от других инфекционно-воспалительных процессов. Какие симптомы можно наблюдать:
- общее недомогание, слабость, раздражительность;
- лихорадка, достигающая 39 С;
- в области поражения можно наблюдать отечность и напряженность тканей;
- прикосновение к пораженным участкам вызывает боль.
Для дифференциации анаэробной инфекции от других воспалительных процессов пользуются вышеуказанными признаками. У пациента можно обнаружить анемию и лейкоцитоз, но эти симптомы также являются неспецифическими.
При тяжелом течении возможно развитие инфекционно-токсического шока, который может стать причиной летального исхода. Признаки шока:
- падение артериального давления;
- учащение пульса;
- патологическое дыхание.
Массивная интоксикация приводит к потере сознания вплоть до комы.
Что поражается
АНИ может проявляться в двух вариантах:
- локальный;
- общий инфекционный процесс.
Анаэробная неклостридиальная инфекция мягких тканей представлена следующими патологиями:
- поражение кожи и подлежащей жировой клетчатки (целлюлит);
- поражение сухожилий и связок (фасциит);
- поражение мышечной ткани (миозит).
- Такие состояния объединяют понятием газовая гангрена.
- Общий инфекционный процесс представлен поражением полостей организма:
- воспаление легочной и реберной плевры (плеврит);
- воспаление брюшины в полости живота или малого таза (перитонит, пельвиоперитонит).
Кроме того, инфекция может с током крови разнестись по всему организму, в результате образуются гнилостные очаги практически во всех органах — развивается анаэробный сепсис.
Как диагностировать
Диагностика строится на нескольких этапах. Прежде всего проводится тщательный осмотр пациента, сбор анамнестических данных и выявление специфических признаков анаэробного инфицирования. Затем проводится комплекс лабораторных и инструментальных исследований.
В общем анализе крови можно обнаружить следующие патологические изменения:
- снижение эритроцитов и гемоглобина;
- повышение уровня лейкоцитов;
- появление токсической зернистости нейтрофилов;
- рост СОЭ.
При абсцессе легкого можно обнаружить отставание одной половины грудной клетки при дыхании, учащение дыхательных движений. При аускультации выслушиваются локальные хрипы.
Если развился перитонит, будет наблюдаться доскообразный живот и симптомы защитного напряжения мышц брюшной стенки. При аускультации живота можно заметить отсутствие перистальтических шумов.
Из очага поражения забирается экссудат и участки погибших тканей. Полученный материал отправляется в лабораторию для проведения бактериологического исследования. Проводится оно в течение недели — столько времени необходимо для выращивания и идентификации бактерий.
Еще один метод диагностики — это газожидкостная хроматография. Метод основан на выявлении продуктов, которые анаэробы вырабатывают в процессе своей жизнедеятельности. Это жирные кислоты и продукты распада белка.
Как лечить
Лечение неклостридиальной анаэробной инфекции должно быть комплексным и включать в себя оперативное вмешательство, а также применение лекарственных препаратов.
Анаэробная инфекция мягких тканей предполагает проведение первичной хирургической обработки. Она заключается в широком иссечении пораженных областей так называемыми лампасными разрезами. Раны при этом оставляют открытыми. Такая методика обеспечивает доступ к тканям кислорода. Под его действием неклостридиальные бактерии гибнут.
Рану ежедневно промывают растворами антисептиков, высушивают с помощью вакуум-экстрактора. Новые некротизированные участки регулярно удаляют. На ночь накладывают повязки с антибактериальными мазями. Рану можно рыхло тампонировать бинтами, пропитанными антисептическими растворами.
При поражении плевральной или брюшной полости проводится торакотомия или лапаротомия соответственно. Полости промываются антисептическими растворами, затем в них устанавливаются дренажи.
Одновременно проводится системное лечение антибактериальными препаратами. Выбор антибиотика зависит от результатов бактериологического исследования и определяется чувствительностью бактероидов.
Источник: https://nashainfekciya.ru/skryto/anaerobnaya-neklostridialnaya.html
Анаэробная неклостридиальная инфекция мягких тканей
Опубликовано: 11 Сен 2015 | © WebDiabet.Ru
В последние годы в хирургии особое значение приобрела проблема анаэробных инфекций в связи с увеличением выявляемой доли участия анаэробных микроорганизмов в развитии гнойных заболеваний и осложнений благодаря современным методам бактериологической диагностики.
Известно, что частота развития этого заболевания в условиях мирного времени не привышает 0,05—0,2%.
У 15—17% больных неклостридиальные анаэробы являются единственными возбудителями инфекции, у 35—53% — их обнаруживают в ассоциации с другими микроорганизмами. При диабетических гангренах неспорообразующие анаэробы в ассоциации с другими микробами выделяются в 95% случаев.
По нашим данным, при раневой инфекции, протекающей с участием неспорогенных анаэробов, частота выделения только анаэробов составляет 52%, только неспорогенных анаэробов — 1,3% и ассоциации аэробов и анаэробов — 47%.
Данные экспресс-диагностики (бактериоскопия нативного материала, окрашенного по Граму, газожидкостная хроматография, срочное гистологическое исследование) позволяют довольно быстро (в течение 1 ч) в 73—82% наблюдений подтвердить клинический диагноз АНИ.
Ввиду скудности симптоматики и прогрессирующего распространения, особую опасность представляет анаэробный неклостридиальный фасциит. Это связано с отсутствием четких местных симптомов воспаления при незначительной отечности тканей и легкой пальпаторной болезненности чаще всего по ходу сухожилий.
При раскрытии «очага» находят неизмененную подкожную основу и только лишь опыт хирурга или нарастающая декомпенсация сахарного диабета обусловливают необходимость широкой ревизии (до фасций, апоневроза, сухожилий) очага «ложного благополучия» или выполнения повторной операции.
При этом упускается время, начало лечения, ибо инфекция быстро распространяется в прилежащие анатомические образования, нарастает интоксикация, что ухудшает прогноз лечения.
Поэтому при подозрении на АНИ тактика хирурга должна быть направлена на широкое раскрытие очага поражения, адекватную ревизию и радикальное удаление пораженных тканей.
При верной интерпретации клинических симптомов уже в первые часы после поступления больного можно с большой степенью вероятности предположить наличие АНИ.
Из-за отсутствия четких признаков воспаления визуально неизмененная кожа не отражает истинные масштабы распространения инфекции. В связи с этим нами предлагаются объективные способы определения границ измененных тканей.
Один из них основан на определении скорости регионарного кровотока методом полярографии по водородному клиренсу, другой — на чрескожном определении границ пораженных тканей с использованием компьютерной томографии.
Отдавая себе отчет в том, что описанная клиническая картина АНИ, осложненная сахарным диабетом, внешний вид тканей при циллюлите, фасциите и миозите — это лишь надстройка над базисом морфологических, бактериологических, микроциркуляторных, иммунных и других нарушений, считаем целесообразным последовательно изложить эти изменения для оценки нарушения гомеостаза при этой сложной взаимоотягощающей патологии. Так, при изучении морфологических изменений, происходящих в тканях при развитии АНИ, полученная информация с помощью гистологических, гистохимических и гистобакгериологических методик, позволяет судить не только о степени поражения мягких тканей, но и о состоянии гемо— и лимфомикроциркуляции в очаге поражения на визуально определяемой границе и за его пределами.
Прежде всего установлены выраженные гнойно-некротические изменения в центре очага. Причем они касаются всей толщи кожи, подкожной основы и в значительной степени мышечных и сухожильно-апоневротических образований. Иногда дистрофические процессы преобладают над воспалительными.
Оценка состояния гемо— и лимфомикроциркуляторного русла свидетельствует о глубоких, характерных для диабетической микроангиопатии, поражениях кровеносных сосудов. Лимфатическая система, хотя и подвержена влиянию воспалительно-дегенеративных процессов, но сохраняет в значительной части случаев способность к резорбции.
Нередко, в связи с перегрузкой лимфатического русла воспалительным экссудатом, его капилляры «забиваются» аморфной белковой массой с накоплением ее в прекапиллярном пространстве. Клинически это соответствует нарастанию отека в очаге поражения и пролонгации процесса резорбции.
На границе гнойно-воспалительного очага сохраняется лимфоплазмоцитарная инфильтрация, а также поражение гемомикроциркуляторного русла. Лимфатические капилляры здесь функционируют с перегрузкой.
О регенераторных способностях раны после ее хирургической обработки можно судить по состоянию коллагеновых и эластических фибрилл.
При изучении биоптатов кожи, взятых вне очага гнойно-некротического процесса в пределах «здоровых» тканей, гнойно-воспалительных проявлений не обнаружено. Однако состояние микроциркуляторного русла соответствует описанной картине, т.е. характеризуется структурной и функциональной декомпенсацией кровеносных капилляров при значительной перегрузке лимфатического русла.
Цитологическая картина раневых отпечатков при АНИ у больных сахарным диабетом в первой фазе раневого процесса в 69% наблюдений характеризовалась некротическими (54%) или дегенеративно-воспалительными (15%) изменениями и только воспалительным — в 31%. Отмечался лизис и распад нейтрофильных гранулоцитов, составлявших 100% клеточного состава экссудата. Во всех случаях наблюдалась значительная обсемененность раны палочковой или смешанной микрофлорой при полном отсутствии фагоцитоза.
У больных контрольной группы без АНИ в первой фазе раневого процесса отмечен воспалительный тип цитограммы (78%), реже воспалительно дегенеративный (22%). При этом во всех случаях наблюдался нейтрофильно-лейкоцитарный состав раневого экссудата при значительной обсемененности раны микрофлорой, помимо извращенного фагоцитоза отмечался и незавершенный фагоцитоз.
Цитологическая картина раневого экссудата при АНИ, протекающей на фоне сахарного диабета, еще к 13—15 сут лечения характеризовалась воспалительно-регенеративным или регенеративными типами цитограмм, т.е. характеризовалась процессами начала регенерации в виде наличия полибластов, макрофагов и фибробластов.
С.Е.Кулешов и соавт., изучая факторы тканевого гемостаза грануляционной ткани, установили, что при АНИ в ране наблюдается более выраженное торможение гемостатической реакции с активацией процессов протеолиза и фибринолиза по сравнению с контролем.
Так, время лизиса эуглобулинового сгустка уменьшалось по сравнению с таковым плазмы донора на 10%, тромбиновое время экстрактов грануляционной ткани — удлинялось на 90%, уровень гепарина по разнице показателей увеличен на 25% (г=0,51, Р=99%). В то же время активность XIII фактора донорской плазмы снижалась на 27%, растворимые комплексы фибринмономера (РКФМ) — увеличены в 3,3 раза.
В контрольной группе эти изменения выражены менее значительно: уровень фибринолиза существенно не изменялся по сравнению с донорской кровью (Р
Источник: https://www.webdiabet.ru/anaerobnaya-neklostridialnaya-infektsiya-myagkih-tkanej/
Клостридиальная и неклостридиальная анаэробная инфекция
Определение «клостридиальная анаэробная инфекция» и «неклостридиальная анаэробная инфекция» проводится по виду возбудителя. Анаэробная инфекция – это инфекционный процесс ( как правило осложнение после травмы или оперативного вмешательства), который вызывается анаэробными микроорганизмами (см. статью «Анаэробы и аэробы»). Микроорганизмы-возбудители анаэробной инфекции подразделяют на две группы:
- спорообразующие анаэробы или клостридии
- неспорообразующие (неклостридиальные) анаэробы
Представителей этих двух групп относят к условно-патогенным микроорганизмам , то есть они в норме есть у человека ( в кишечнике, мочеполовой системе, на коже и слизистых оболочках) и не проявляют себя, пока для этого не создаются благоприятные условия, в частности ослабление иммунной системы, к которому приводят обширные травмы. В рану могут также попасть анаэробы из внешней среды (из почвы, из разлагающихся органических соединений).
Кроме того важно количество анаэробов, находящихся в ране, их вид и вирулентность (степень болезнетворности). Свойства анаэробов вызывать инфекционный процесс проявляются (кроме уже названного снижения защитных функций организма) при наличии сдавленных, деформированных и почти лишённых кровоснабжения тканей.
Клостридиальную раневую инфекцию представляют следующие формы:
- Целлюлит. Для него характерно поражение кожи и подкожной клетчатки. Самый яркий признак целлюлита — отёк кожи и подкожной клетчатки; цвет кожи над инфекционным очагом может быть от бледного до насыщенно-бурого. Возможна также отслойка эпидермиса (верхнего слоя кожи) с образованием пузырей со светло-жёлтой или коричневой жидкостью без запаха
- Миозит – местное воспаление мышц. Отёк кожи и подкожной клетчатки не характерен
- Мионекроз – также местное поражение мышц (омертвение), без отёка кожи и подкожной клетчатки
- Смешанная форма. При этой форме клостридиальной раневой инфекции поражаются и кожа,и подкожная клетчатка, и более всего мышцы, то есть проявляется клиническая картина выраженного целлюлита в сочетании с распространённым мионекрозом. Особенно это характерно для инфекционных анаэробных процессов в больших мышцах тазового пояса и нижних конечностей. Это классическая газовая гангрена, которая встречается в 50-60% случаев клостридиальных раневых инфекций.
Столбняк и ботулизм – также клостридиальные инфекции. И
И клостридиальная и неклостридиальная анаэробная инфекция может развиваться или молниеносно (в течение суток с момента травмы или оперативного вмешательства), или остро (иначе это развитие называют прогрессирующим — в пределах 3-4 суток с момента травмы или операции) или течение может быть подострым (более 4 суток). Термин «подострый» применяется для описания заболевания, которое прогрессирует быстрее, чем хроническое, но не переходит в острую форму.
Клиническая картина протекания анаэробных инфекций разнообразна, но можно выделить несколько признаков, встречающихся при любой форме анаэробной инфекции.
В очаге поражения пациент испытывает постепенно усиливающиеся боли, быстро появляется лихорадка с высокой температурой тела, нарушаются функции центральной нервной системы – от эйфории (состояние повышенного настроения, не соответствующее реальным обстоятельствам) и до глубокой комы (потеря сознания).
Артериальное давление становится неустойчивым, понижается венозное давление, во внутренних органах образуется застой крови.
Развивается дыхательная недостаточность, одышка, печёночная и почечная недостаточность, сопровождающиеся желтухой и остановкой образования мочи (олигурия, анурия).
Снижается уровень гемоглобина, гематокрит, развивается анемия, повышается уровень лейкоцитов, увеличивается СОЭ.
Важный признак анаэробной инфекции — скопление газа в очаге инфекционного поражения и пограничных зонах. По расположению газа, которое выявляется рентгенограмме, можно судить о характере анаэробной микрофлоры.
Диагноз анаэробной инфекции выставляется после оценки клинической картины заболевания, то есть по характеру болей в очаге инфекционного поражения, по скорости появления отёка и некроза (омертвения) тканей, по окраске кожи.
Температура тела снижена при клостридиальной инфекции и повышена при неклостридиальной. Оценивают результаты бактериоскопии отделяемого из ран. Грубые, неравномерно утолщённые палочки в препарате подтверждает диагноз клостридиальной инфекции.
Обильная кокковая микрофлора свойственна анаэробной неклостридиальной или аэробной инфекции.
Также приходится дифференцировать диагноз анаэробной инфекции с некоторыми формами гнилостной инфекции, мочевыми инфильтратами ( затекание мочи в повреждённые ткани), прогрессирующей гангреной кожи, гангреной при диабетической ангиопатии (патологии кровеносных сосудов.).
Неклостридиальная анаэробная инфекция мягких тканей может проявляться целлюлитом (поражение кожи и подкожной клетчатки с отёком), фасциитом (воспаление фасций, то есть связок) и миозитом ( воспаление мышц), в том числе участками выраженного омертвения ), а также обильным гнойным отделяемым бурого цвета со зловонным запахом, с наличием пузырьков газа и капель жира, и кроме того обширным некрозом мягких тканей.
Возможны неклостридиальные анаэробные инфекции — гнойный плеврит (воспаление плевры – оболочки, выстилающей лёгкие), абсцессы внутренних органов (лёгких, печени, селезёнки) и головного мозга, перитонит (воспаление брюшины), послеродовый или послеабортный метроэндометрит (воспаление слизистой оболочки и мышечного слоя матки), сепсис (общее заражение организма), септический тромбофлебит.
Лечение
Лечение и клостридиальной и неклостридиальной анаэробной раны оперативное — широкое рассечение очага поражения и иссечение тканей, подвергшихся некрозу.
Специфическое лечение при клостридиальной инфекции начинают сразу же. Одним из важнейших компонентов терапии анаэробной инфекции являются антибиотики.
До определения чувствительности возбудителей к антибиотикам применяют препараты широкого спектра действия.
Профилактика
Профилактика анаэробной инфекции эффективна при условии своевременной хирургической обработки ран, тщательном соблюдении асептики и антисептики при оперативных вмешательствах, превентивном использовании антибиотиков, особенно при тяжёлых травмах и огнестрельных ранениях.
Санитарно-эпидемиологический режим в палате, где пребывает больной с клостридиальной раневой инфекцией требует исключение контактного распространения возбудителей инфекции.
Напротив, анаэробная неклостридиальная инфекция не имеет тенденции к внутрибольничному распространению, поэтому санитарно-эпидемиологический режим для больных с этой инфекцией соответствует общим требованиям, принятым в отделении гнойной инфекции.
Источник: http://infection-net.ru/obshcie-znaniya-ob-infekciyah/klostridialnaya-i-neklostridialnaya-anaerobnaya-infektsiya
Анаэробная инфекция: причины, симптомы и лечение
Анаэробная инфекция — основные симптомы:
- Учащенное сердцебиение
- Озноб
- Сухость во рту
- Спутанность сознания
- Сонливость
- Заторможенность
- Боль в мышцах
- Пониженное артериальное давление
- Лихорадка
- Апатия
- Бледность кожи
- Потеря чувствительности
- Отечность конечностей
- Жажда
- Посинение носогубного треугольника
- Гнойные выделения с неприятным запахом
- Образование некрозов
- Западание глазного яблока
- Наличие на теле свежих ран
- Образование газа в ране
Анаэробная инфекция — это заболевание бактериологического характера, обусловлено ростом и размножением бактерий без доступа кислорода или при его острой нехватке. Возбудитель – анаэробные бактерии. Их токсины проникают внутрь организма и считаются очень опасными. Бактерии поражают в основном мышечные и соединительные ткани. У больных чаще появляются симптомы отравления организма, чем признаки местного характера. У женщин такая патология возникает из-за неправильно проведенного аборта или тяжелых травм половых органов.
Анаэробная инфекция имеет отличительные черты клинической картины, а именно:
- тяжелая интоксикация;
- гнилостные выделения с неприятным запахом;
- образование газа в ране;
- быстрое отмирание окружающей ткани;
- слабовыраженный воспалительный процесс.
А вот анаэробная раневая появившаяся инфекция ‒ это осложнение полученных травм. Поэтому основные пути передачи – это ранения, ожоги, обморожения. Другими словами, открытые раны, особенно если туда попадет грязь.
Основные возбудители анаэробной возникшей инфекции ‒ это бактерии микрофлоры человеческого организма. Их называют условно-патогенными бактериями. Если происходит воздействие негативных факторов, они начинают бесконтрольно размножаться. В ходе этого процесса они перерождаются в патогенные, что и приводит к развитию патологического процесса.
Факторы, вызывающие патогенные бактерии следующие:
- инфицирование плода в период внутриутробного развития;
- рождение раньше положенного срока;
- длительная гормоно-, химио-, антибиотикотерапия;
- применение иммунодепрессантов;
- облучение;
- длительное нахождение в стационаре;
- длительное пребывание в закрытом помещении;
- загрязнение открытой раны почвой или экскрементами;
- нарушение целостности кожного покрова или слизистой оболочки.
Может возникнуть и острая анаэробная хирургическая послеоперационная инфекция. Это может случиться не только после операции, но и быть следствием пункции, биопсии, удаления зуба.
- Также на развитие патологии влияют хронические и врожденные болезни, которые оказывают влияние на иммунную систему.
- В медицине классификация анаэробных развивающихся инфекций имеет несколько форм патологии.
- В зависимости от течения заболевания выделяют следующие формы:
- молниеносную;
- быстро прогрессирующую;
- медленно прогрессирующую.
В зависимости от местных изменений бывает:
- газовая анаэробная развивающаяся инфекция;
- с преобладанием отека;
- смешанная.
В зависимости от глубины поражения:
Также заболевание делится в зависимости от происхождения:
- внутрибольничная инфекция;
- внебольничная.
В зависимости от причин развития:
- травматическая;
- спонтанная;
- ятрогенная.
По распространенности:
- местная;
- региональная;
- генерализованная.
По области поражения:
- с поражением нервной системы;
- мягкой ткани;
- кожи;
- костей;
- суставов;
- крови;
- внутренних органов.
Анаэробная инфекция отличается тяжелым течением, поэтому лечение должно начинаться незамедлительно. В противном случае возможно развитие серьезных осложнений.
В зависимости от формы инфекции проявляются и ее симптомы.
Итак, клостридиальная анаэробная развивающаяся инфекция имеет следующие признаки:
- Мионекроз и миозит – воспаление одной мышцы, при этом подкожный жир и кожа не затрагиваются. Больные чувствуют сильную боль. Именно она является первым симптомом данного заболевания. Кожа над местом поражения становится бронзовой. Происходит образование газа и гнойного экссудата.
- Фасцит – состояние, характеризующееся воспалительным процессом мышечных футляров. Его относят к осложнениям после ран, ссадин и операций. Развивается некроз ткани.
Неклостридиальная анаэробная возникшая инфекция влияет на развитие гнойных воспалений головного мозга, мягких тканей и внутренних органов. При смешанных формах также происходит поражение кожи, подкожного жира и мышц. Чаще всего воспаляются мышцы ног и таза.
Как уже говорилось ранее, острая анаэробная развивающаяся инфекция возникает внезапно. Больные при этом ощущают симптомы отравления. Признаки воспаления выражены слабо. Состояние больного быстро ухудшается, начинают проявляться локальные признаки патологии, а рана становится черного цвета.
В ходе инкубационного периода, который длится три дня, проявляются следующие симптомы:
- лихорадка;
- озноб;
- заторможенность;
- сонливость;
- апатия;
- снижается артериальное давление;
- учащается сердцебиение;
- носогубный треугольник приобретает синий цвет.
Кроме того, у больного путается сознание, появляется жажда и сухость во рту, кожа становится бледной, глаза западают.
Местные признаки возникшей анаэробной инфекции:
- сильные болевые ощущения, которые невозможно снять обезболивающими средствами;
- отек конечности, по ощущениям схожий с распиранием;
- образовавшийся газ в пораженных областях;
- пораженные участки конечностей теряют чувствительность.
Гнойно-воспалительный процесс, при котором происходит некроз ткани, быстро развивается. Если вовремя не начать эффективное лечение, тогда ткань быстро разрушится. Из-за этого прогноз заболевания неблагоприятный.
Первым сигналом к появлению инфекции являются боли в ране. После обращения к врачу, он назначает обследование.
Диагностика возможной анаэробной инфекции может включать в себя следующие мероприятия:
- микроскопическое исследование мазков из раны или исследование отделяемого из нее;
- бактериологическое исследование отделяемого из раны – такой же анализ проводят с пораженной тканью, кровью и мочой;
- экспресс-диагностика – такой вид предполагает изучение полученного материала в свете ультрафиолетовой лампы;
- иммуноферментный анализ и ПЦР – с их помощью можно поставить диагноз в короткие сроки.
В качестве аппаратных методов применяют рентген. Он поможет установить наличие газов в области поражения.
- Такую гнилостную инфекцию следует дифференцировать от других патологий, таких как рожистое воспаление мягкой ткани, тромбоз глубоких вен, перфорация полых органов брюшной полости.
- Назначается комплексное лечение анаэробной возникшей инфекции.
- В него входит:
- хирургическая обработка язвы;
- методы консервативной терапии;
- физиотерапевтические процедуры.
В процессе хирургической обработки иссекают некротические и удаляют инородные тела, затем обрабатывают полость раны и устанавливают дренаж. Проводится тампонация марлевыми тампонами. Перед этим их пропитывают перекисью водорода или марганцовкой. Для проведения такой операции больному делают общий наркоз. Если поражение обширное, тогда проводится ампутация конечности.
Консервативное лечение заключается в следующем:
- применяются препараты для дезинтоксикации организма;
- назначается антибактериальное лечение;
- внутривенно и внутримышечно вводится антитоксическая противогангренозная сыворотка;
- применяют иммунотерапию (переливают плазму);
- обезболивающие лекарственные средства;
- анаболические гормоны;
- антикоагулянты;
- витаминно-минеральные комплексы.
В качестве физиотерапевтических процедур проводится обработка раны ультразвуком и лазером. Также назначают озонотерапию и другие эффективные процедуры.
Прогноз заболевания анаэробными патогенными бактериями будет зависеть от клинической формы патологии, а также от своевременности диагностирования и проведения эффективного лечения. К сожалению, при данном заболевании высокий риск летального исхода.
Профилактика возможной анаэробной инфекции заключается в следующем:
- проведение своевременной и эффективной первичной хирургической обработки раны – это наиболее важное и решающее обстоятельство в профилактике;
- удаление инородных тел, попавших в мягкие ткани;
- соблюдение рекомендаций врача по уходу за раной.
Если повреждение ткани обширное, а риск развития данной инфекции большой, следует провести специальную иммунизацию и профилактические противомикробные меры.
«>Источник
Источник: http://me48.ru/anaerobnaya-infekciya-prichiny-simptomy-i-lechenie.html
Анаэробная неклостридиальная флегмона. Клиническое наблюдение
Сегодня проблема анаэробной инфекции по-прежнему занимает особое место в гнойной хирургии, что связано с исключительной тяжестью течения болезни, высокой скоростью прогрессирования гнойно-некротического процесса, распространяющегося на обширные площади мягких тканей
Проф. Е.И. Брехов, член-корр. РАМН А.М. Светухин, кандидаты мед.наук И.С. Багинская и А.В. Хохлов,
доктор мед.наук А.Б. Земляной, А.А. Воробьев
Anaerobic non-clostridial phlegmon E.I. Brekhov, A.M. SvetukhIn , I.S. Baginskaya, A.V. Khokhlov, A.B. Zemlyanoy, A.A. Vorobyev
Сегодня проблема анаэробной инфекции по-прежнему занимает особое место в гнойной хирургии, что связано с исключительной тяжестью течения болезни, высокой скоростью прогрессирования гнойно-некротического процесса, распространяющегося на обширные площади мягких тканей.
Это в свою очередь предопределяет развитие выраженных системных воспалительных реакций, сепсиса и как следствие полиорганной недостаточ- ности, обусловливающих неблагоприятный прогноз заболевания. Анаэробные гнойно-воспалительные поражения мягких тканей конечностей часто приводят к глубокой инвалидизации.
Летальность при развитии раневой анаэробной инфекции остfется на предельно высоком уровне и составляет 14—80% [1]. В настоящее время большое значение придается неклостридиальным формам анаэробных микроорганизмов, которые в 88—95% наблюдений участвуют в развитии острого инфекционного процесса.
Чаще анаэробную неклостридиальную инфекцию вызывают облигатные анаэробы, развивающиеся и оказывающие свое патогенное действие в условиях аноксии или при низких концентрациях кислорода. Однако следует помнить о существовании большой группы факультативных анаэробов, в том числе бактерий семейства Enterobacteriaceae (Klebsiella, Escherichia, Proteus и др.
), которые в условиях внутритканевой гипоксии переключаются с аэробного на анаэробный путь метаболизма и способны вызвать развитие гнойно-воспалительного процесса, клинически и патоморфологически идентичного развивающемуся при наличии типичных анаэробов.
В большинстве наблюдений (92—98%) при развитии данных инфекционных раневых процессов анаэробы выявляются в ассоциации с аэробными микроорганизмами (Streptococcus, Staphylococus и др.) [1], проявляющими выраженную патогенность и усугубляющими тяжесть течения заболевания. Одну из наиболее полных на сегодняшний день классификацию анаэробных инфекций в хирургии дают А.П. Колесов и соавт. [2, 3].
В настоящей работе представлено клиническое наблюдение развития спонтанной внебольничной эндогенной смешанной анаэробной флегмоны забрюшинного пространства и мягких тканей правого бедра, которая вызвана факультативно- анаэробной грамотрицательной ферментирующей палочкой рода Klebsiella, ассоциированной с аэробной бактериальной патогенной микрофлорой, и протекает с выраженной общей воспали- тельной интоксикацией и развитием сепсиса.
Больной Ц., 26 лет, на фоне соматического благополучия отметил острое начало заболевания с появления болей в нижних отделах живота, сопровождающихся тошнотой, сухостью во рту, повышением температуры тела до 38,6°С. Проводил самостоя- тельное лечение — принимал нестероидные противовоспалительные средства.
На 3-и сутки от начала заболевания в связи с неэффективностью самолечения и ухудшением общего состояния был госпитализирован в хирургическое отделение одной из городских клинических больниц Москвы, где заподозрен перитонит. В экстренном порядке больного оперировали — выполнена диагностическая срединная лапаротомия.
При ревизии органов брюшной полости острых хирургических заболеваний не выявлено. Отмечались выбухание и отечность париетальной брюшины в проекции правого бокового отдела забрюшинного пространства. Интраоперационно клиническую ситуацию расценили как забрюшинную (анаэробную?) флегмону. Лапаротомная рана была послойно ушита наглухо.
Произведена правосторонняя люмботомия: вскрыто забрюшинное пространство, выполнено рыхлое тампонирование и дренирование забрюшинной клетчатки. В послеоперационном периоде проводилась инфузионная и антибактериальная терапия, однако состояние больного ухудшалось.
На 2-е сутки послеоперационного периода отмече- но нарастание отека правой нижней конечности на уровне бедра, сопровождающееся болевыми ощущениями при отсутствии других местных признаков воспаления. В связи с этим по медиальной поверхности в средней трети правого бедра разрезом длиной до 20 см было произведено вскрытие и дренирование флегмоны правого бедра.
Несмотря на предпринятые меры, состояние больного продолжало прогрессивно ухудшаться, в связи с чем для дальнейшего лечения он был переведен в отделение гнойной хирургии клинической больницы №1.
В отделение гнойной хирургии больной поступил в тяжелом состоянии на 6-е сутки от начала заболевания. Отмечались спутанное сознание, выраженная бледность кожных покровов, учащенное до 30 в минуту жесткое дыхание, тахикардия до 120 ударов в минуту при нормальном артериальном давлении, сухой язык.
Живот увеличен в объеме, симметричен, не участвует в акте дыхания, при пальпации напряженный и болезненный во всех отделах. Положительный симптом поколачивания с обеих сторон без дизурических расстройств.
На передней брюшной стенке: послеоперационная рана со швами — срединная лапаротомия; справа — открытая послеоперационная люмботомическая рана, через которую было выведено два полихлорвиниловых дренажа. При осмотре отмечались выраженный отек, гиперемия и местная гипертермия правой боковой и подвздошно-паховой областей, области правого бедра.
Размер правой нижней конечности был увеличен в объеме до 5,0 см на уровне бедра и до 1,0 см на уровне верхней трети голени относительно левой, неизмененной нижней конечности.
В день поступления в экстренном порядке под эндотрахе- альным наркозом была выполнена хирургическая обработка обширной анаэробной флегмоны правой боковой поверхности пе- редней брюшной стенки и правого бедра.
При ревизии послеоперационных ран правой боковой поверхности передней брюшной стенки (правосторонняя люмботомия) и медиальной поверхности правого бедра обращало внимание наличие на коже краевых областей багрово-цианотичных сливных пятен без четкой диф- ференциации границ с тенденцией формирования влажных некротических изменений. Дно послеоперационной люмботомической раны было представлено нижним краем правой доли печени и участком восходящего отдела толстой кишки, покрытых фи- бринозными наложениями. Мягкие ткани переднебоковой стенки брюшной полости были пропитаны мутным серозным экссудатом с резким гнилостным запахом. Подкожная жировая клетчатка и фасциальные образования в области послеоперационной раны правого бедра имели тусклый грязно-серый вид с признака- ми сосудистого тромбоза, были пропитаны мутным серозно- гнойным экссудатом желтого цвета, который в незначительном количестве поступал в рану и также имел резкий гнилостный запах (рис. 1).
В ходе хирургической обработки и некрэктомии с последующей санацией и тампонированием послеоперационных ран было выполнено расширение послеоперационного люмботомического доступа вниз и медиально параллельно правой паховой складки (доступ Пирогова) с последующим медиальным смещением париетальной брюшины.
При ревизии забрюшинной тазовой клет- чатки было отмечено поступление мутного серозно-гнойного экссудата с резким гнилостным запахом, распространяющегося забрюшинно по правому боковому каналу. Послеоперационная рана медиальной поверхности правого бедра также расширена на всю длину до уровня коленного сустава.
Отмечено поступление обильного мутного серозно-гнойного отделяемого со сходными вышеуказанными признаками.
Выраженные явления целлюлита, фасцита, миозита, обширного отека приводящих мыщц бедра и множество тромбированных мелких венозных сосудов, отмеченные при ревизии, расценивались как патогномоничные клини- ческие интраоперационные признаки анаэробной неклостридиальной инфекции. Дополнительно в области правого бедра было выполнено два лампасных контрапертурных разреза по передне- латеральной и задней поверхности.
Бактериологическое исследование раневого отделяемого выявило рост факультативно-анаэробных грамотрицательных ферментирующих палочек рода Klebsiella.
Таким образом, тяжесть состояния пациента обусловливалась наличием обширной анаэробной неклостридиальной флегмоны, развитием выраженных явлений интоксикации на фоне системной воспалительной реакции (стойкая гипертермия на уровне 38,5—39,5 °С; ЧСС до 120—140 в минуту; лейкоцитоз потребления с выраженным сдвигом лейкоцитарной формулы до появления миело- и промиелоцитов, резко выраженная токсо- генная зернистость нейтрофилов). При нарастании дыхательной недостаточности больной был интубирован и переведен на респираторную поддержку (ИВЛ).
Дальнейшее лечение осуществлялось в условиях отделения реанимации, где при сохраняющихся метаболических, циркуляторных и дыхательных нарушениях с целью проведения длительной ИВЛ и адекватной санации трахеобронхиального дерева была выполнена трахеостомия.
При повторной хирургической обработке послеоперационных ран в области правого бедра на фоне сохраняющихся явлений фасцита, миозита и обширного отека выполнялись иссечения некротически измененных участков приводящих мышц бедра и фасциальных образований. В результате срочных патомор- фологических исследований были дифференцированы очаги некрозов мышечных волокон с очаговыми скоплениями нейтрофильных лейкоцитов вокруг последних и диффузной инфильтрацией нейтрофильными лейкоцитами по эпи- и перимизию.
Однако, несмотря на проводимое лечение, при выполнении последующих этапных хирургических обработок вновь выявлены и подтверждены срочными гистологическими исследованиями признаки дистрофии, некробиоза и некроза мышечных волокон поверхностных мышц передней области бедра (m. sartorius, m. rectus femoris, m. adductor longus), в связи с чем последние были иссечены.
При проведении этапных некрэктомий в области послеоперационной раны боковой и подвздошно-паховой области справа выполнялось дренирование и тампонирование забрюшинного пространства, тазовой клетчатки и брюшной полости.
Ведение послеоперационной раны правой боковой и подвздошно-паховой области осложнялось неоднократными эпизодами эвентрации петли тонкой кишки через дефект в париетальной брюшине, который в дальнейшем по мере купирования воспаления и очищения раны, был закрыт путем наложения поздних вторичных швов (рис. 2).
При сохраняющемся тяжелом состоянии больного, обусловленном сепсисом, в связи с прогрессированием гнойно- некротического фасцита и миозита с межмышечным пропитыванием, распространяющимся до надкостницы бедренной кости, и вовлечением в процесс паравазальной клетчатки вдоль a. et v.
femoris, а также появлением осумкованных гнойных очагов в межмышечных пространствах правого бедра консилиумом обсуждался вопрос о возможной радикальной операции — экзартикуляции правого бедра.
Однако последняя признана нецелесообразной и опасной в связи с распространением гнойно- некротического процесса на правую подвздошно-поясничную мышцу.
Приоритетной была выбрана активная хирургическая тактика с выполнением этапных некрэктомий и санаций гнойно- некротических очагов, на фоне массивной антибактериальной и интенсивной инфузионно-трансфузионной терапии с применением экстракорпоральной детоксикации методом продленной гемофильтрации.
В качестве дренирующих и выполняющих полостных компонентов при проведении этапных хирургических обработок и ежедневных перевязок послеоперационных ран правого бедра, правой боковой и подвздошно-паховой области использовались как традиционные тампонирующие материалы с полиэтиленгликолевыми мазями «Левомеколь», «Диоксиколь»), так и современные окклюзивные интерактивные дренирующие средства на основе абсорбирующих полимеров и активных кальций- альгинатных текстильных волокон [6].
Для оценки состояния мягких тканей и анатомических образований правого бедра и правой подвздошно-паховой области, вовлеченных в гнойно-воспалительный процесс, выполнялись динамическое ультразвуковое исследование, а также компьютерная томография, которые позволяли выявить как признаки вос- палительных и постоперационных изменений, так и наличие межмиофибриллярных и межфасциальных затеков в заинтересованной области.
Выбранная тактика лечения позволила постепенно остановить прогрессирование распространенного гнойно-некроти- ческого процесса, купировать воспаление и достичь очищения обширных раневых поверхностей.
В связи с этим на 40-е сутки стационарного лечения было начато этапное закрытие послеопе- рационных ран правого бедра и правой подвздошно-паховой области с применением дистанционных амортизирующих швов.
На 47-е сутки была произведена аутодермопластика обширного (площадью до 350,0 см2) раневого дефекта передневнутренней поверхности правого бедра свободным перфорированным кожным лоскутом (рис. 3 и 4).
В ходе этапных хирургических мероприятий постоянно проводилось бактериологическое исследование раневого отделяемого, которое выявило ассоциацию факультативно-анаэробных грамотрицательных ферментирующих палочек рода Klebsiella с аэробными неферментирующими грамотрицательными палочками рода Pseudomonas (P.
aeruginosa), а также с грамположительными кокками рода Staphylococcus (S. aureus), проявляющими выраженную полирезистентность к большинству групп антибактериальных препаратов. Данная ассоциация патогенных бактерий, на наш взгляд, усугубляла тяжесть и упорство течения патологи- ческого раневого процесса.
Тяжелое состояние пациента и неблагоприяный прогноз исхода заболевания во многом обусловливались развитием сепсиса, метаболических, иммунных, циркуляторных нарушений, проявлений электролитного дисбаланса, гипо- и диспротеинемии, дыхательной и почечной субкомпенсированной недостаточности, а также наличием распространенного гнойно-некротического процесса и длительно сохраняющихся обширных раневых дефектов мягких тканей.
Для достижения стабилизации общего состояния больного, разрешения смешанной факультативной анаэробной инфекции, купирования распространенного и продолжительного гнойно-некротического процесса на фоне комплексной терапии с применением 7 сеансов экстракорпоральной детоксика- ции и длительной респираторной поддержкой в течение 29 сут потребовалось проведение 26 этапных хирургических обработок и некрэктомий, выполненных под общим обезболиванием в те- чение 47 дней, 19 л свежезамороженной плазмы, 2 л 20% раствора плазбумина и 2 л эритроцитной массы для плазмозамещающей и компонентной гемотрансфузии. Активное комплексное лечение и уход в течение 68 дней (из них 47 дней в условиях реа- нимационного отделения) позволили благодаря упорству и вере врачей и среднего медицинского персонала больницы достичь выздоровления больного и перевода его в реабилитационный центр.
Таким образом, лечение больных с тяжелыми формами анаэробной неклостридиальной инфекции требует индивидуально- го, этиологически и патогенетически обоснованного подхода с использованием активной хирургической тактики.
При этом требуется постоянный бактериологический контроль раневого от- деляемого для своевременного выявления микробных ассоциаций, усугубляющих тяжесть и упорство течения патологического раневого процесса, и адекватной коррекции проводимой анти- бактериальной терапии.
- Выполнение срочных гистологических исследований в интраоперационном периоде, а также своевременное проведение динамического ультразвукового исследования и компьютерной томографии позволили достоверно оценить жизнеспособность тканей, вовлеченных в гнойно-воспалительный процесс, и определить распространение поражения по межфасциальным и меж- фибриллярным пространствам заинтересованной области.
- Необходимо эффективное взаимодействие и взаимопонимание врачей и медицинского персонала в осуществлении как лечебных мероприятий, так и ухода за данной категорией больных.
- Лечение больных с анаэробной инфекцией мягких тканей (в том числе вызванной факультативными анаэробами) должно осуществляться в специализированных отделениях больниц и стационаров, врачи которых имеют достаточный опыт, а также располагают необходимыми диагностическими и материально- техническими возможностями, позволяющими беспрепятственно, в нужные сроки и в полном объеме проводить лечебно- диагностические мероприятия.
- Литература
- Горюнов С.В., Ромашов Д.В., Бутивщенко И.А. Гнойная хирургия. Атлас. М: Бином 2004;133.
- Избранный курс лекции по гнойной хирургии. Под ред. В.Д. Фе- дорова, А.М. Светухина. М: Миклош 2007;204—217.
- Колесов А.П., Столбовой А.В., Кочеровец В.И. Анаэробные инфек- ции в хирургии. Л: Медицина 1989.
- Кузин М.И., Костюченок Б.М. Рана и раневая инфекция. М: Ме- дицина 1990;397.
- Lickhaupt H., Ahrens A. Anaerobic infectionen im Kopf. Halsberech. HNO 1993;4:41.
- Paul Hartmann A.G. Методическое руководство по лечению ран. М: Пауль Хартманн 2000;106.
© Коллектив авторов, 2008 © Хирургия. Журнал им. Н.И. Пирогова, 2008
Khirurgiia (Mosk) 2008; 12: 49—52
Статья добавлена 29 января 2013 г.
Источник: https://volynka.ru/Articles/Text/58