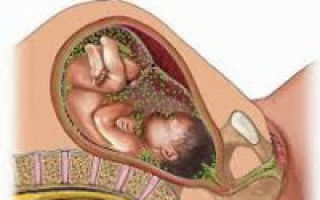
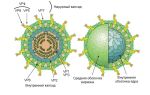
Внутриутробные инфекции относятся к опасным патологиям беременности, которые приводят к тяжелейшим последствиям для организма матери и плода. Вызывается недуг разнообразными паразитическими агентами, которые достаточно часто при несвоевременном лечении могут стать для плода главной причиной губительных последствий. Поэтому каждая женщина в положении должна обязательно уметь своевременно распознать опасный недуг, а также знать, как правильно с ним бороться.
Что такое внутриутробная инфекция
Внутриутробная инфекция (ВУИ) — это инфекционное поражение плода в утробе, вызванное заражением матери разнообразными патогенными микроорганизмами.
Организм матери зачастую неспособен эффективно защитить плод от инфекции, так как во время беременности он имеет с ней общую кровеносную систему, что обеспечивает взаимообмен между ними физиологическими жидкостями.
Кроме того, беременность негативно сказывается на активности продуцирования новых антител, в результате чего даже достаточно безопасная бактерия может стать причиной серьёзных последствий.
Существуют следующие формы недуга:
- бактериальная — провоцирует развитие сифилиса, листериоза, туберкулёза и т.д;
- вирусная — вызывает заражение герпесом, гепатитом, краснухой, паратитом, цитомегалией, ОРВИ, энтеровирусами и т.д.;
- грибково-паразитарная — становится причиной кандидозов, микоплазмозов, токсоплазмозов, хламидиозов и т.д.
Наиболее часто медики диагностируют смешанные формы заболевания, зачастую их доля составляет более 50% всех случаев. Это объясняется тем, что организм проявляет ослабленность не к одному штамму или группе микроорганизмов, а ко всей патогенной микрофлоре в целом. Но, это не означает, что беременная может быть поражена десятками вирусов и бактерий одновременно.
До беременности каждая женщина множество раз подвергается всевозможным инфекционным заболеваниям, после которых в организме вырабатывается стойкий иммунитет.
Поэтому на практике встречаются инвазии, включающие не более 3–4 возбудителей.
Выделяют следующие пути заражения плода:
- гематогенный — инфекция проникает сквозь плаценту с кровью, наиболее часто так передаётся токсоплазмоз и вирусные возбудители;
- восходящий — характеризуется распространением инфекции к плоду через половые органы. Таким образом передаётся хламидиоз и энтерококковые инфекции;
- нисходящий — микроорганизмы поражают плод сквозь полость матки, куда он попадает из маточных труб. Характерен для всех форм недуга;
- интранатальный — плод поражается после контакта с заражёнными околоплодными водами и слизистой матки, во время прохождения через родовые пути.
В медицине данный тип заболевания наиболее часто известен под синонимом TORCH-синдром. Название позаимствовано от латинской аббревиатуры чаще всего встречающихся инфекций:
T — toxoplasmosis (токсоплазмоз);
O — other (остальные инфекции);
R — rubella (краснуха);
C — cytomegaly (цитомегалия);
H — herpes (герпес).
Чем опасна у беременных: последствия
Внутриутробное инфицирование считается достаточно опасной патологией беременности. Оно является главной причиной возникновения разнообразных пороков, в результате чего плод может значительно отставать в развитии.
Кроме того, патогенные микроорганизмы могут вызывать деструкцию отдельных органов и систем, в результате чего младенец может родиться неприспособленным к самостоятельной жизни.
В запущенных случаях ВУИ может стать причиной воспаления органов репродуктивной системы, что повышает сократительную способность миометрия матки. В результате этого плод отделяется от стенок матки и развивается так называемый выкидыш плода.
Также выкидыш может быть спровоцирован гибелью малыша, вызванного воздействием на него токсинов микроорганизмов, что при инфицировании случается достаточно часто.
Узнайте, почему происходит невынашивание беременности.
- Развивается ВУИ двумя путями: остро или хронически.
- При остром течении у женщины наблюдаются яркие проявления, которые сопровождаются общим ухудшением состояния организма, так называемый сепсис.
Хроническая внутриутробная инфекция более опасна, нежели острая, так как недуг не имеет острых проявлений, при этом наблюдается активное поражение плода.
В результате этого малыш может родиться отсталым в развитии либо с разнообразными пороками, в том числе и несовместимыми с жизнью.
На характер течения и основные последствия поражения организма малыша влияют множество факторов. Наиболее часто это зависит от:
- длительности течения недуга;
- возраста плода;
- количества штаммов, которые поражают плод;
- стойкости иммунной системы матери.
Наиболее тяжёлые последствия ВУИ наблюдаются в первом триместре, особенно если организм матери в это время ослаблен какими-либо недугами. Это практически всегда приводит к выкидышу либо заканчивается летальным исходом для плода ещё в утробе.
Во втором и третьем триместре малыш менее подвержен губительному воздействию патогенных микроорганизмов. Но, при несвоевременном лечении заболевания инфекция становится главной причиной преждевременных родов либо разнообразных пороков развития.
Причины и группа риска
Современной медицине так до конца и неизвестно, откуда берётся внутриутробное инфицирование плода во время беременности.
В этот период практически каждая женщина подвергается риску заражения опасными вирусами и бактериями, так как её ослабленный гормональными сбоями организм неспособен качественно противостоять разнообразным инвазиям.
Однако при заражении, всего около 10% таких случаев заканчиваются губительно для развивающегося малыша.
Важно! Спровоцировать инфекцию может и ослабление организма, вызванное хирургическим вмешательством, поэтому такие манипуляции во время беременности настоятельно не рекомендуются.
Медики выделяют следующие факторы, благоприятно влияющие на заражение плода:
- заболевания мочеполовой системы, в том числе и инфекционные;
- инфицирование матери во время зачатия либо в первом триместре беременности;
- угнетённый иммунитет, в том числе и ВИЧ-инфекциями;
- ОРВИ и прочие недуги в период беременности;
- ослабление организма, вызванное обострением хронических заболеваний.
Кроме того, согласно многим наблюдениям, среди женщин есть отдельные группы населения, среди которых ВУИ встречаются наиболее часто. Зачастую среднестатистический носитель заболевания это:
- мать, у которой есть старшие дети, посещающие школьные и дошкольные детские учреждения;
- работник школы, детского сада или медицинской сферы;
- женщина, страдающая хроническими воспалительными недугами;
- беременная, у которой внутриутробные инфекции были диагностированы ранее;
- женщина, у которой ранее рождались недоношенные плоды или дети с патологиями;
- женщина в положении, которая ранее подвергалась аборту.
Читайте также, что нужно знать о токсоплазмозе при беременности.
Симптомы
Как упоминалось выше, внутриутробные инфекции проходят скрыто. Зачастую они маскируются под общим ухудшением состояния организма, вызванным токсикозом и прочими признаками развития малыша.
Поэтому, к сожалению, диагностируют недуг на этапе, когда инфекция активно поразила органы и ткани как матери, так и её ребёнка.
Это приводит к развитию так называемой генерализованной внутриутробной инфекции, которая диагностируется у беременной благодаря следующим симптомам:
- повышение температуры тела или возникновение жара;
- воспаление или боли в зоне лимфоузлов;
- сыпь по всему телу либо на отдельных его участках;
- воспаление суставов или боли в конечностях;
- коньюктивит;
- проявление симптомов простуды (кашель, боль в горле, насморк, слезотечение).
Важно! Длительное ухудшение самочувствия и общего состояния организма являются главными симптомами развития опасных патологий во время беременности, поэтому при их возникновении нужно немедленно обратиться к медикам.
Выявить заболевание можно и благодаря изменениям, которые наблюдаются у плода. Прежде всего, это:
- задержка развития (ребёнок растёт медленно, при этом длина его тела, головы и конечностей значительно меньше, нежели среднестатистические медицинские нормы);
- изменение объёма внутриутробных вод (уменьшение или увеличение);
- гидроцефалия;
- поликистоз;
- пороки плаценты.
Диагностика
Выявление ВУИ проводится комплексно и состоит из нескольких анализов. Заболевание может быть вызвано многими возбудителями, поэтому экспресс-метода по их выявлению не существует.
Это дополнительно усложняет диагностику, так как на её проведение требуется достаточно длительное время.
Обследование беременной на наличие внутриутробной инфекции состоит из следующих этапов:
- Женщину опрашивают на наличие каких-либо жалоб.
- У беременной на анализ изымается кровь и берётся мазок из половых органов. Биологический материал обследуют под микроскопом, а далее проводят комплекс лабораторных исследований на наличие вируса или антител к нему.
- В случае выявления каких-либо отклонений проводится диагностика физиологических жидкостей беременной по методу полимеразной цепной реакции (анализ ДНК). С его помощью удаётся определить тип инфекции, а также есть ли у женщины антитела для борьбы с ней.
- Дополнительно при подозрениях на ВУИ женщине проводят УЗИ-исследование и кардиотокографию, чтобы выявить наличие патологий у малыша. По их результатам оценивают степень поражения плода, а также возможный дальнейший для него вред.
- После рождения малыша обязательно проводят забор пуповинной крови, а также околоплодных вод, их исследуют на наличие ДНК-вируса в теле новорождённого. Для этих целей у новорождённых также дополнительно берут забор спинномозговой жидкости, слюны и мочи, которые помогают получить более широкую картину происходящего.
Рекомендуем узнать, что такое ТОРЧ-инфекции.
Лечение внутриутробной инфекции при беременности
При ВУИ беременной показана комплексная антибиотическая терапия. При своевременном лечении удаётся полностью предотвратить возможный вред заболевания, в том числе и избежать патологий у малыша.
Однако комплексного терапевтического решения при борьбе с данной патологией не существует, так как её причиной может стать абсолютно любой штамм патогенного микроорганизма. Поэтому лечение в каждом отдельном случае является индивидуальным.
Наиболее часто для борьбы с грибково-паразитарными или бактериальными инвазиями как основное средство используют пенициллиновые препараты (Ампициллин, Эритромицин, Гентамицин и т.д.). Они способны инактивировать инфекцию быстро, избегая негативного влияния на развивающегося ребёнка.
При вирусном заражении беременным показаны препараты ацикловирового ряда (Ацикловир, Валацикловир и т.д.). В качестве дополнительных препаратов будущим матерям вводят общеукрепляющие комплексы (Солютаб, Амосин и т.д.) и иммуномодуляторы (Изопринозин, Дибазол и т.д.), направленные на восстановление защитных сил организма.
Также в комплексной терапии предусмотрены и симптоматические средства для борьбы с внешними проявлениями заболеваний.
Важно! Дозировка каких-либо препаратов при беременности определяется индивидуально для каждого отдельного случая и только после тщательного обследования организма.
Но, даже в случае эффективной победы над заболеванием борьба с инфекцией на этом не заканчивается. После успешных родов на протяжении последующих 5–6 лет ребёнок требует обязательного регулярного обследования и возможной коррекции состояния здоровья.
ВУИ для плода не проходит бесследно, токсины патогенных микроорганизмов могут вызывать необратимые изменения в органах и тканях, которые в дальнейшем могут провоцировать заболевания органов слуха, зрения и нервной системы.
Профилактика
Избежать поражения ВУИ достаточно просто, для этого беременным стоит всего лишь придерживаться нескольких правил. Каждой женщине рекомендуется:
- избегать планирования беременности при выявлении активных фаз каких-либо инфекционных заболеваний;
- вакцинироваться комплексными вакцинами;
- ограничить контакт с детьми;
- уменьшить посещение публичных мест;
- более тщательно относиться к личной гигиене и гигиене членов семьи;
- тщательно чистить продукты питания (овощи и фрукты);
- избегать употребления блюд с недостаточной термической обработкой;
- исключить из рациона мягкие сорта сыров и полуфабрикаты;
- периодически проходить исследование у медиков, в том числе и на уровень иммуноглобулинов к TORCH-инфекциям;
- обязательно обращаться к медикам после контакта с переносчиками инфекционных заболеваний.
Внутриутробные инфекции относятся к достаточно серьёзным патологиям беременности. Они становятся главной причиной разных пороков у плода, а в запущенном случае могут привести и к его гибели. Причин для возникновения заболевания существует несколько, но для того, чтобы не дать инфекции ни шанса, каждой беременной нужно внимательно относиться к собственному здоровью. В том числе и не забывать про своевременную профилактику ВУИ, включающую комплексную вакцинацию в ходе планирования беременности.
Источник: https://agu.life/bok/2043-vnutriutrobnaya-infekciya-pri-beremennosti-simptomy-i-lechenie-posledstviya.html
Внутриутробная инфекция при беременности (ВУИ): причины, признаки, последствия
Внутриутробная инфекция при беременности — группа инфекционных заболеваний плода, а также периода новорожденности, которые могут быть вызваны различными агентами, однако характеризуются сходными проявлениями.
Данные заболевания развиваются на фоне беременности, если происходит инфицирование плода. Чаще всего источником инфекции является больная мама. Крайне редко состояние может развиваться на фоне проведения инвазивных методов обследования плода.
Обнаруженный лейкоцитоз у матери на фоне беременности требует тщательной диагностики для выявления причины, которой может являться инфекция, опасная для плода.
Сложная патология
Причины
Источником инфекции для плода чаще всего является мать. Никогда нельзя забывать о ятрогенном заражении на фоне проведенных врачебных манипуляций.
Выделяют следующие пути проникновения инфекции от носителя к плоду:
- через плаценту;
- восходящий;
- нисходящий;
- контактный.
При контактном пути передачи заражение происходит во время прохождения ребенка через родовые пути. Вирусные заболевания обычно передаются трансплацентарно, поскольку из-за небольшого размера они легко проникают через барьер.
Бактериальные инфекции, а также грибки, чаше всего инфицируют плод восходящим путем, проникая в плод через полость матки, в которую они попадают из половых путей.
Какие бывают внутриутробные инфекции
Они могут быть вызванными различными инфекционными агентами.
Чаще вызывают 4 вида, а именно:
- краснуха;
- токсоплазмоз;
- герпес;
- цитомегаловирус.
Осторожно!По первым буквам латинских названий данных заболеваний был выведен такой термин, как TORCH-синдром. Им обозначаются все внутриутробные инфекции, этиологию которых специалисты не могут определить. Все виды внутриутробных инфекций очень опасны и значительно угрожают плоду без правильного медикаментозного ведения. Помимо вышеописанных заболеваний, достаточно часто встречается микоплазмоз, а также кандидоз.
Симптомы
Клинические проявления у любых внутриутробных инфекций, вне зависимости от этиологии, схожи.
Наиболее часто у новорожденных, страдающих от заболевания, выявляются следующие признаки:
- нарушение внутриутробного развития;
- увеличение печени и селезенки;
- длительная желтуха;
- патологии нервной системы;
- снижение уровня тромбоцитов;
- расстройства дыхания;
- врожденная пневмония;
- нарушения работы сердечно-сосудистой системы.
Некоторые виды внутриутробных инфекций имеют особенные проявления. К примеру, для герпеса характерно осложнение — герпетический энцефалит. Он проявляется поражением глаз и других слизистых оболочек. Возможно формирование тромбоцитопении с выраженной геморрагической сыпью.
НаблюдениеСпецифическим проявлением для цитомегаловирусной инфекции является хориоретинит, а также отложение кальцификатов в головном мозге. Часто на фоне инфицирования развивается гепатит и кардит. Если у мамы отмечается хламидиоз, то также возможно развитие внутриутробной инфекции. На фоне нее развивается врожденная пневмония и офтальмия.
Опасной инфекцией для плода является краснуха. Если мама заболела в первом триместре, врачи настоятельно рекомендуют прервать беременность. Это связано с тяжелым синдромом, который может развиться у плода. Он носит название триады Грега.
В нее входят следующие проявления:
- врожденный порок сердца;
- глухота;
- слепота.
Несмотря на классическое течение внутриутробных инфекций, очень часто врачам тяжело поставить точный диагноз, поскольку не всегда удается определить возбудителя. Именно поэтому так важно обращаться к врачам во время беременности, когда появляются симптомы инфекционных заболеваний.
Группа риска
Не всегда на фоне болезни матери отмечается инфицирование плода. Чтобы определить группу риска по данному состоянию, специалисты вывели определенные факторы, которые повышают риск развития внутриутробных инфекций.
К ним можно отнести следующее:
- инфекционные заболевания во время беременности;
- выраженная анемия;
- частые аборты в анамнезе;
- прием мамой гормональных препаратов;
- беременность на фоне гестоза;
- воспалительные заболевания половых путей;
- отягощенный акушерский анамнез.
За женщинами из группы риска необходим тщательный контроль во время беременности. Если у них отмечаются частые заболевания, даже простые респираторные инфекции.
Только обследование поможет установить диагноз
Обследование на ВУИ
Диагностика внутриутробных инфекций сложное мероприятие во время которого должны быть тщательно обследованы не только мама и новорожденный, но и послед.
Для постановки правильного диагноза, специалисты должны провести следующие обследования:
- бактериологическое и гистологическое обследование последа;
- микроскопическое исследование;
- ПЦР;
- ИФА;
- определение специфических иммуноглобулинов в крови матери и плода.
Вышеуказанные обследования в большей мере нужны для определения этиологического фактора заболевания. Для подтверждения внутриутробной инфекции также необходимо провести УЗИ брюшной полости плода, ОАК и нейросонографию, которые проводят новорожденному.
Признаки ВУИ на УЗИ
Косвенным признаком является определение увеличения печени и селезенки, так называемой гепатоспленомегалии. Непосредственно во время беременности на УЗИ может не быть никаких изменений.
Это означает, что УЗИ не является основным методом обследования и необходимо лишь для выявления осложнений. В некоторых случаях может понадобиться УЗИ сердца — ЭХО-КС. Оно позволяет выявить врожденные пороки сердца.
Готовимся к анализам как обычно
Анализ ВУИ
Чтобы определить тип патологического агента, вызвавшего заболевание, проводятся такие обследования как ИФА и ПЦР. Для проведения ПЦР можно использовать любую биологическую среду, взятую из организма новорожденного.
Может использоваться кровь, моча, слюна, а также различные мазки и смывы. Если врач подозревает вирусную этиологию заболевания лучше исследовать кровь или спиномозговую жидкость.
ИФА является менее информативным методом и нередко дает ложноположительные результаты. В организме ребенка ищут специфические иммуноглобулины, которые проявляются в разные периоды заболевания. Если определяются иммуноглобулины группы М, заболевание находится в острой фазе. Определение иммуноглобулинов класса G, говорит о том, что ребенок либо перенес заболевание, либо получил эти белки от матери.
Цена на данное обследование может быть достаточно высокой и варьироваться от количества инфекций, которые специалист подозревает у ребенка. Характерные клинические проявления могут навести врача на мысль о том или и ном инфекционном агенте, поэтому не всегда есть необходимость в поиске всех видов возбудителей.
Как сдавать анализы
Специфической подготовки к сдаче анализов на внутриутробные инфекции не существует, однако есть правила, которые должны соблюдать специалисты перед проведением исследования.
К ним можно отнести следующие.
- Серологические обследования должны быть проведены до того, как в организм ребенка будут введены препараты крови.
- Необходимо проверять не только ребенка, но и мать, поскольку требуется уточнить происхождение антител, которые ребенок может выработать не только самостоятельно, но и получить от мамы.
- Обследование должно проводиться двухкратно по методу парных сывороток. Лучше всего делать это в одной и той же лаборатории, чтобы условия проведения обследования были точно такими же.
Мнение экспертаБоровикова ОльгаЛучше сдавать кровь и мазки на ПЦР натощак. Запрещается проводить гигиенические процедуры ротовой полости, если планируется взятие мазка из ротовой полости.
Расшифровка результатов
При проведении ПЦР, никакой расшифровки не требуется. Возбудитель будет присутствовать в исследуемом материале либо нет. В случае с ИФА все немного сложнее.
Оцениваются следующие показатели.
- Ig G. Наличие в крови ребенка только этого агента говорит о том, что он уже перенес заболевание и выздоровел либо получил специфические антитела от своей матери.
- Ig М. Если в крови определяется этот иммуноглобулин, специалисты говорят, что в данный момент ребенок переносит заболевание.
- Ig A. Если данный иммуноглобулин определяется в крови вместе с предыдущим, можно с уверенностью говорить о разгаре заболевания.
ИФА нужно проводить не только плоду, но и матери. Норма у женщин — определение иммуноглобулина класса G. Это говорит о том, что когда-то давно она уже перенесла заболевание.
В этом случае у плода также будут определяться в крови иммуноглобулины данного класса. Именно наличие иммуноглобулина G можно отнести к допустимым результатам обследования.
В случае определения остальных можно с уверенностью говорить о наличии у ребенка данной патологии.
Только под контролем врача
Лечение
Терапия ВУИ во время беременности практически не проводится. Можно лишь лечить непосредственно беременную от острых инфекционных заболеваний. Лечение ребенка начинается лишь после рождения.
Лечить маму антибиотиками безопасно для плода можно лишь после наступления 12 недель, когда полностью сформирована плацента. До этого срока есть повышенный риск отрицательного воздействия препаратов на плод. При первичном заражении некоторыми инфекциями в первом триместре, есть необходимость в прерывании беременности, поскольку плоду может быть нанесен непоправимый вред.
Лечить ВУИ у новорожденного достаточно сложно. Первое, что должен сделать специалист — определить тип инфекции для назначения этиотропной терапии.
При лечении герпеса обязательно используется ацикловир и противогерпетические иммуноглобулины. При раннем начале терапии исход для новорожденного благоприятный. Переводить ребенка на искусственное вскармливание нет необходимости за исключением тех случаев, когда на груди у мамы имеются герпетические высыпания.
https://www.youtube.com/watch?v=RSAT8cDg7x0
Для лечения цитомегаловирусной инфекции назначается препарат Цитотект. В лечение могут быть добавлены такие препараты, как Ганцикловир или Генферон, хотя их применяют сравнительно редко.
Токсоплазмоз одна из немногих инфекций, лечение которых можно начать еще во время беременности.
Существует несколько схем терапии, в зависимости от срока.
- Первая половина беременности. В этом случае применяют Ровамицин или же Клафоран.
- Вторая половина беременности. Если лечение начинается в этот период, очень эффективна комбинация таких препаратов как Сульфазалин, фолиевая кислота и Хоридин.
При лечении новорожденного применяется такая же комбинация, как и в случае лечения во второй половине беременности.
При лечении хламидиоза применяются антибиотики из класса макролидов. В частности, азитромицин. Такое же лечении показано при заражении микоплазмой. При врожденной краснухе лечение исключительно симптоматическое.
Профилактики нет
Последствия для ребенка
Осложнения заболевания напрямую зависят от того, когда произошло заражения плода.
Выделяют 5 групп осложнения внутриутробной инфекции у новорожденного.
- Инфицирование в первые недели. При заражении в данном период беременность обычно заканчивается выкидышем.
- До 10 недели. Формирование значительных пороков развития, многие из которых несовместимы с жизнью.
- С 10 по 28 неделю. Ранние фетопатии с выраженной воспалительной реакцией.
- Последние недели беременности. Вовлечение в процесс нескольких органов.
- Во время родов. Происходит формирование таких осложнений как пневмония или же гепатит.
Отзыв экспертаБоровикова ОльгаПрактически все новорожденные страдают от выраженной гипоксии и задержкой развития. Тяжесть осложнений определяется не только сроком, но и проведенным во время беременности лечением.
Профилактика
Полностью устранить риск развития внутриутробной инфекции у ребенка невозможно.
Однако, чтобы его снизить, необходимо соблюдать следующие рекомендации:
- тщательно планировать беременность и до предполагаемого зачатия провести выявление и последующее лечение инфекционных заболеваний;
- тщательно соблюдать гигиенические правила;
- при выявлении инфекционного заболевания, ограничить половую жизнь;
- уменьшить контакты с животными;
- всегда своевременно проходить обследования;
- не пропускать плановые осмотры.
При соблюдении этих правил можно значительно снизить риск развития заболевания, а также, своевременно его выявить в случае возникновения.
Отзывы
Перехова Анна.
Всю жизнь являюсь носителем цитомегаловируса. Врачи пугали что беременность будет протекать с осложнениями. Заставляли несколько раз сдавать кровь на вирус, но мне повезло.
Плод не заразился, и ребенок полностью здоров. Уже потом я узнала, что если нет обострения заболевания во время беременности, то и риска для ребенка никакого.
Он лишь получит от меня полезные иммуноглобулины, которые я выработала, когда болела.
Неряшева Ольга.
Заболела краснухой на 8 месяце. Когда-то читала что это очень опасно для ребенка. Он рождается слепым и глухим. Сильно испугалась.
Но врачи меня успокоили, сказав, что такое было бы возможно если бы я заболела в первые 14 недель. Сейчас риска практически нет. Так и вышло. Ребенок родился с пневмонией, но ничего страшного не было.
Быстро пролечили. Но пришлось несколько раз сдавать кровь из вены. Как мне, так и малышу.
Список литературы:
Долгушина Н. В. (2009). «Принципы лечения и профилактики плацентарной недостаточности и синдрома потери плода у беременных с хроническими вирусными инфекциями». «Акушерство и гинекология № 2».
Башмакова Н. В., Моторнюк Ю. И., Зильбер Н. А. (2007). «Проблемы диагностики и терапии генитально герпеса при беременности». «Российский вестник акушера-гинеколога № 5».
Бочарова И. И., Аксенов А. Н., Башакин Н. Ф. и др. (2007). «Итоги и перспективы научных исследований по проблеме внутриутробной инфекции новорожденных». «Рос. Вест. акушера-гинек № 5».
Новикова С. В., Шугинин И. О., Малиновская В. В., Паршина О. В., Гусева Т. С. (2008). «Имму-нокоррекция как компонент фармакотерапии плацентарной недостаточности». «Фармакотерапия № 2».
На каком вы сроке беременности?
РаннемПозднем
- Опасен ли контакт беременной с больным ветрянкой
- Яичниковая внематочная беременность
- Осложнения после внематочной беременности
- Список анализов при постановке на учет по беременности
- МКБ-10, O00, внематочная беременность
- Почему появился насморк на ранних сроках беременности
Информация, опубликованная на сайте Sberemennost.ru только для чтения и предназначена лишь для ознакомления. Посетители сайта не должны использовать их в качестве медицинских рекомендаций!
Источник: https://sberemennost.ru/pregnancy/vnutriutrobnaya-infekciya
Внутриутробные инфекции
Внутриутробные инфекции – группа заболеваний плода и новорожденного, развивающихся вследствие заражения в дородовом периоде или в родах. Внутриутробные инфекции могут приводить к гибели плода, самопроизвольному аборту, задержке внутриутробного развития, преждевременным родам, формированию врожденных пороков, поражению внутренних органов и ЦНС. Методы диагностики внутриутробных инфекций включают микроскопические, культуральные, иммуноферментные, молекулярно-биологические исследования. Лечение внутриутробных инфекций проводится с использованием иммуноглобулинов, иммуномодуляторов, противовирусных, антибактериальных препаратов.
Внутриутробные инфекции – патологические процессы и заболевания, обусловленные антенатальным и интранатальным инфицированием плода. Истинная распространенность внутриутробных инфекций не установлена, однако, согласно обобщенным данным, с врожденными инфекциями рождается не менее 10% новорожденных.
Актуальность проблемы внутриутробных инфекций в педиатрии обусловлена высокими репродуктивными потерями, ранней неонатальной заболеваемостью, приводящей к инвалидизации и постнатальной гибели детей.
Вопросы профилактики внутриутробных инфекций лежат в плоскости рассмотрения акушерства и гинекологии, неонатологии, педиатрии.
Внутриутробные инфекции
Внутриутробные инфекции развиваются в результате инфицирования плода в дородовом периоде или непосредственно во время родов. Обычно источником внутриутробной инфекции для ребенка выступает мать, т. е.
имеет место вертикальный механизм передачи, который в антенатальном периоде реализуется трансплацентарным или восходящим (через инфицированные околоплодные воды) путями, а в интранатальном — аспирационным или контактным путями.
Реже происходит ятрогенное инфицирование плода в период беременности при проведении женщине инвазивной пренатальной диагностики (амниоцентеза, кордоцентеза, биопсии ворсин хориона), введении плоду препаратов крови через сосуды пуповины (плазмы, эритроцитарной массы, иммуноглобулинов) и т. д.
В антенатальном периоде инфицирование плода обычно связано с вирусными агентами (вирусами краснухи, герпеса, цитомегалии, гепатита В и С, Коксаки, ВИЧ) и внутриклеточными возбудителями (токсоплазмоза, микоплазмоза).
В интранатальном периоде чаще происходит микробная контаминация, характер и степень которой зависит от микробного пейзажа родовых путей матери. Среди бактериальных агентов наиболее распространены энтеробактерии, стрептококки группы В, гонококки, синегнойная палочки, протей, клебсиелла и др.
Плацентарный барьер непроницаем для большинства бактерий и простейших, однако при повреждении плаценты и развитии фетоплацентарной недостаточности, может произойти антенатальное микробное инфицирование (например, возбудителем сифилиса).
Кроме этого, не исключается и интранатальное вирусное заражение.
Факторами возникновения внутриутробных инфекций служат отягощенный акушерско-гинекологический анамнез матери (неспецифические кольпиты, эндоцервициты, ЗППП, сальпингофориты), неблагополучное течение беременности (угроза прерывания, гестозы, преждевременная отслойка плаценты) и инфекционная заболеваемость беременной. Риск развития манифестной формы внутриутробной инфекции существенно выше у недоношенных детей и в том случае, когда женщина инфицируется первично во время беременности.
На тяжесть клинических проявлений внутриутробной инфекции влияют сроки инфицирования и вид возбудителя. Так, если инфицирование происходит в первые 8-10 недель эмбриогенеза, беременность обычно заканчивается самопроизвольным выкидышем.
Внутриутробные инфекции, возникшие в раннем фетальном периоде (до 12 недели гестации), могут приводить к мертворождению или формированию грубых пороков развития.
Внутриутробное инфицирование плода во II и III триместре беременности проявляется поражением отдельных органов (миокардитом, гепатитом, менингитом, менингоэнцефалитом) либо генерализованной инфекцией.
Известно, что тяжесть проявлений инфекционного процесса у беременной и у плода может не совпадать. Бессимптомное или малосимптомное течение инфекции и у матери может вызвать тяжелые поражения плода, вплоть до его гибели. Это связано с повышенным тропизмом вирусных и микробных возбудителей к эмбриональным тканям, преимущественно ЦНС, сердца, органа зрения.
Этиологическая структура внутриутробных инфекций предполагает их деление на:
- вирусные (вирусный гепатит, герпес, краснуха, ОРВИ, цитомегалия, эпидемический паротит, энтеровирусная инфекция)
- бактериальные (туберкулез, сифилис, листериоз, сепсис)
- паразитарные и грибковые (микоплазмоз, токсоплазмоз, хламидиоз, кандидоз и др.)
Для обозначения группы наиболее распространенных внутриутробных инфекций используется аббревиатура TORCH-синдром, объединяющий токсоплазмоз (toxoplasmosis), краснуху (rubella), цитомегалию (cytomegalovirus), герпес (herpes simplex). Буквой О (other) обозначаются другие инфекции, в числе которых — вирусные гепатиты, ВИЧ-инфекция, ветряная оспа, листериоз, микоплазмоз, сифилис, хламидиоз и др.).
Наличие внутриутробной инфекции у новорожденного может быть заподозрено уже во время родов. В пользу внутриутробного инфицирования может свидетельствовать излитие мутных околоплодных вод, загрязненных меконием и имеющих неприятный запах, состояние плаценты (полнокровие, микротробозы, микронекрозы).
Дети с внутриутробной инфекцией часто рождаются в состоянии асфиксии, с пренатальной гипотрофией, увеличенной печенью, пороками развития или стигмами дисэмбриогенеза, микроцефалией, гидроцефалией.
С первых дней жизни у них отмечается желтуха, элементы пиодермии, розеолезных или везикулезных высыпаний на коже, лихорадка, судорожный синдром, респиратрные и кардиоваскулярные расстройства.
Ранний неонатальный период при внутриутробных инфекциях нередко отягощается интерстициальной пневмонией, омфалитом, миокардитом или кардитом, анемией, кератоконъюнктивитом, хориоретинитом, геморрагическим синдромом и др. При инструментальном обследовании у новорожденных могут обнаруживаться врожденная катаракта, глаукома, врожденные пороки сердца, кисты и кальцификаты мозга.
В перинатальном периоде у ребенка отмечаются частые и обильные срыгивания, мышечная гипотония, синдром угнетения ЦНС, серый цвет кожных покровов. В поздние сроки при длительном инкубационном периоде внутриутробной инфекции возможно развитие поздних менингитов, энцефалитов, остеомиелита.
Рассмотрим проявления основных внутриутробных инфекций, составляющих TORCH-синдром.
Врождённый токсоплазмоз
Внутриутробное инфицирование одноклеточным протозойным паразитом Toxoplasma Gondii приводит к тяжелым поражениям плода – задержке развития, врожденным порокам развития мозга, глаз, сердца, скелета.
После рождения в остром периоде внутриутробная инфекция проявляется лихорадкой, желтухой, отечным синдромом, экзантемой, геморрагиями, диареей, судорогами, гепатоспленомегалией, миокардитом, нефритом, пневмонией.
При подостром течении доминирую признаки менингита или энцефалита. При хронической персистенции развивается гидроцефалия с микроцефалией, иридоциклит, косоглазие, атрофия зрительных нервов.
Иногда встречаются моносимптомные и латентные формы внутриутробной инфекции.
К числу поздних осложнений врожденного токсоплазмоза относятся олигофрения, эпилепсия, слепота.
Врождённая краснуха
Внутриутробная инфекция возникает из-за заболевания краснухой при беременности.
Вероятность и последствия инфицирования плода зависят от гестационного срока: в первые 8 недель риск достигает 80%; последствиями внутриутробной инфекции могут служить самопроизвольное прерывание беременности, эмбрио- и фетопатии. Во II триместре риск внутриутробного инфицирования составляет 10-20%, в III – 3-8%.
Дети с внутриутробной инфекцией обычно рождаются недоношенными или с низкой массой тела. Для периода новорожденности характерна геморрагическая сыпь, длительная желтуха.
Классические проявления врожденной краснухи представлены триадой Грега: поражением глаз (микрофтальмией, катарактой, глаукомой, хориоретинитом), ВПС (открытым артериальным протоком, ДМПП, ДМЖП, стенозом легочной артерии), поражением слухового нерва (сенсоневральной глухотой). В случае развития внутриутробной инфекции во второй половине беременности у ребенка обычно имеется ретинопатия и глухота.
Кроме основных проявлений врожденной краснухи, у ребенка могут выявляться и другие аномалии: микроцефалия, гидроцефалия, расщелины нёба, гепатит, гепатоспленомегалия, пороки развития мочеполовой системы и скелета. В дальнейшем внутриутробная инфекция напоминает о себе отставанием ребенка в физическом развитии, ЗПР или умственной отсталостью.
Врождённая цитомегалия
Внутриутробное заражение цитомегаловирусной инфекцией может приводить к локальному или генерализованному поражению многих органов, иммунодефициту, гнойно-септическим осложнениям.
Врожденные дефекты развития обычно включают микроцефалию, микрогирию, микрофтальмию, ретинопатию, катаракту, ВПС и др.
Неонатальный период врожденной цитомегалии осложняется желтухой, геморрагическим синдромом, двусторонней пневмонией, интерстициальным нефритом, анемией.
К отдаленным последствиям внутриутробной инфекции относятся слепота, нейросенсорная глухота, энцефалопатия, цирроз печени, пневмосклероз.
Врождённая герпетическая инфекция
Внутриутробная герпес-инфекция может протекать в генерализованной (50%), неврологической (20%), слизисто-кожной форме (20%).
Генерализованная внутриутробная врожденная герпетическая инфекция протекает с выраженным токсикозом, респираторным дистресс-синдромом, гепатомегалией, желтухой, пневмонией, тромбоцитопенией, геморрагическим синдромом.
Неврологическая форма врожденного герпеса клинически проявляется энцефалитом и менингоэнцефалитом. Внутриутробная герпес-инфекция с развитием кожного синдрома сопровождается появлением везикулярной сыпи на кожных покровах и слизистых оболочках, в т. ч. внутренних органов.
При наслоении бактериальной инфекции развивается сепсис новорожденных.
Внутриутробная герпес-инфекция у ребенка может приводить к формированию пороков развития — микроцефалии, ретинопатии, гипоплазии конечностей (кортикальной карликовости). В числе поздних осложнений врожденного герпеса — энцефалопатия, глухота, слепота, задержка психомоторного развития.
В настоящее время актуальной задачей является пренатальная диагностика внутриутробных инфекций.
С этой целью на ранних сроках беременности проводится микроскопия мазка, бактериологический посев из влагалища на флору, ПЦР-исследование соскоба, обследование на TORCH-комплекс.
Беременным из группы высокого риска по развитию внутриутробной инфекции показана инвазивная пренатальная диагностика (аспирация ворсин хориона, амниоцентез с исследованием амниотической жидкости, кордоцентез с исследованием пуповинной крови).
Возможно выявление эхографических маркеров внутриутробных инфекций с помощью акушерского УЗИ.
К косвенным эхографическим признакам внутриутробного инфицирования относятся маловодие или многоводие; наличие гиперэхогенной взвеси в околоплодных водах или амниотических тяжей; гипоплазия ворсин хориона, плацентит; преждевременное старение плаценты; отечный синдром плода (асцит, перикардит, плеврит), гепатоспленомегалия, кальцификаты и пороки развития внутренних органов и др. В процессе допплерографического исследования кровотока выявляются нарушения плодово-плацентарного кровотока. Кардиотокография обнаруживает признаки гипоксии плода.
После рождения ребенка с целью достоверной верификации этиологии внутриутробной инфекции используются микробиологические (вирусологические, бактериологические), молекулярно-биологические (ДНК-гибридизация, ПЦР), серологические (ИФА) методики обследования. Важное диагностическое значение имеет гистологическое исследование плаценты.
По показаниям новорожденные с внутриутробными инфекциями в первые сутки жизни должны быть осмотрены детским неврологом, детским кардиологом, детским офтальмологом и др. специалистами. Целесообразно провести ЭхоКГ, нейросонографию, офтальмоскопию, исследование слуха методом вызванной отоакустической эмиссии.
Общие принципы лечения внутриутробных инфекций предполагают проведение иммунотерапии, противовирусной, антибактериальной и посиндромной терапии.
Иммунотерапия включает применение поливалентных и специфических иммуноглобулинов, иммуномодуляторов (интерферонов). Противовирусная терапия направленного действия осуществляется, главным образом, ацикловиром.
Для противомикробной терапии бактериальных внутриутробных инфекций используются антибиотики широкого спектра действия (цефалоспорины, аминогликозиды, карбапенемы), при микоплазменной и хламидийной инфекциях – макролиды.
Посиндромная терапия внутриутробных инфекций направлена на купирование отдельных проявлений перинатального поражения ЦНС, геморрагического синдрома, гепатита, миокардита, пневмонии и т. д.
При генерализованных формах внутриутробных инфекций летальность в неонатальном периоде достигает 80%. При локальных формах возникают серьезные поражения внутренних органов (кардиомиопатии, ХОБЛ, интерстициальный нефрит, хронический гепатит, цирроз и т. д.). Практически во всех случаях внутриутробные инфекции приводят к поражению ЦНС.
Профилактика внутриутробных инфекций заключается в проведении предгравидарной подготовки, лечении ЗППП до наступления беременности, исключении контактов беременной с инфекционными больными, коррекции программы ведения беременности у женщин групп риска.
Женщины, ранее не болевшие краснухой и не получавшие прививки против краснухи, должны быть вакцинированы не позднее, чем за 3 месяца до предполагаемой беременности.
В ряде случаев внутриутробные инфекции могут являться основанием для искусственного прерывания беременности.
Источник: https://www.KrasotaiMedicina.ru/diseases/children/intrauterine-infection
Внутриутробные инфекции при беременности и у новорожденных / Mama66.ru
Спокойная беременность, легкие роды, рождение здорового ребенка иногда омрачается внезапным ухудшением состояния малыша на 2-3 сутки жизни: вялость, частые срыгивания, отсутствие увеличения веса. Всё это может быть результатом внутриутробных инфекций плода. Что же это за инфекции как их избежать?
Что такое внутриутробные инфекции плода?
Внутриутробная инфекция – это наличие в организме женщины возбудителей, которые приводят к воспалительным процессам в половых органах и не только. Следствие такой инфекции — последующее заражение плода в период внутриутробного развития.
Инфицирование плода в большинстве случаев происходит из-за единого кровотока женщины и ребенка. Также возможен вариант заражения новорожденного при прохождении по родовым путям и при заглатывании зараженных околоплодных вод.
Подробно рассмотрим пути заражения.
Какие бывают внутриутробные инфекции?
Вид инфекции зависит от возбудителя, который поражает женский организм во время беременности или еще до зачатия малыша. Причиной внутриутробной инфекции могут стать возбудители:
- вирусы (герпеса, гриппа, краснухи, цитомегалии);
- бактерии (кишечная палочка, хламидии, стрептококки, бледная трепонема;
- грибы;
- простейшие (токсоплазма).
Риск негативного воздействия этих возбудителей увеличивается, когда у женщины есть хронические заболевания, она работает на вредном производстве, подвергается постоянным стрессам, имеются вредные привычки, непролеченные до беременности воспалительные процессы мочеполовой системы, хронические заболевания. Для ребенка риск быть подвергнутым влиянию внутриутробной инфекции возрастает, если мать с данной инфекцией встречается впервые в период вынашивания малыша.
Группу внутриутробных инфекций принято называть группой TORCH. Все инфекции из неё, имея различных возбудителей, почти одинаково проявляются клинически и вызывают сходные отклонения в развитии нервной системы плода.
- TORCH расшифровуется следующим образом:
- Т – токсоплазмоз
- О – Others (к этой группе относятся другие инфекционные заболевания типа сифилис, хламидиоз, энтеровирусная инфекция, гепатит А и В, листериоз, гонококковая инфекция, корь и паротит)
- R – краснуха
- С – цитомегаловирусная инфекция
- Н – герпес
- Рассмотрим основные внутриутробные инфекции
Цитомегаловирус из группы герпес-вирусов. Инфицирование плода происходит еще во внутриутробный период, реже при родах. Инфекция протекает незаметно для женщины, но явно проявляется у рожденного с этим вирусом ребенка.
Причиной заражения женщины становится иммунная недостаточность, которая губительно влияет на неспособность организма защитить ребенка от инфекции. Лечение инфекции возможно специфическими препаратами.
У новорожденных ЦМВ очень редко проявляется нарушениями в развитии, поэтому медикаментозное лечение назначается только при угрозе жизни малыша. Подробнее о цитомегаловирусе →
Герпетические инфекции – еще одна достаточно распростарненная ВУИ. Заражение плода этой инфекцией в основном происходит во время его прохождения по родовым путям.
В случае диагностики заболевания у женщины, чаще всего назначают плановое кесарево сечение до отхождения околоплодных вод.
Новорожденные, подверженные внутриутробной инфекции этого типа, проходят курс специфической терапии, который максимально снижает негативные последствия для развития центральной нервной системы. Подробнее о герпесе →
Хламидиоз передается половым путем, поэтому следует быть предельно внимательной в контактах при вынашивании малыша. Выявляется данная внутриутробная инфекция анализом мазков из половых путей женщины. В случае обнаружения возбудителя беременной назначается лечение антибиотиками. Также следует пролечить и полового партнера.
Плод может быть заражен, как во время развития внутри мамочки, так и уже в процессе рождения. Патологий у новорожденных в результате инфицирования не выявлено, возможны некоторые незначительные последствия со снижением аппетита, частой дефекацией, что устраняется без врачебного вмешательства. Подробнее о хламидиозе →
Токсоплазмоз – наиболее опасная и распространенная внутриутробная инфекция в мире. Токсоплазмы – это простейшие паразиты, разносчиком которых являются кошки, грызуны, птицы. Заражение может произойти через инфицированную пищу (если болела птица, мясо которой входит в меню женщины) или через кожу (при укусах и царапинах, полученных от кошки).
Считается, что девочке с раннего возраста следует контактировать с кошками, чтобы проблема токсоплазмоза не возникла во время беременности.
Дело в том, что после первого заражения (а в детстве его протекание похоже на ОРВИ или легкую аллергию) к этим паразитам в организме вырабатывается иммунитет.
Если всё же заражение токсоплазмозом не прошло гладко и малыш инфицирован, то вовремя начатое лечение, даже при остром течении болезни, гарантирует нормальное развитие и здоровье ребенка. Подробнее о токсоплазмозе →
Краснуха – это, так называемая детская болезнь. Если женщина не болела ею, то при планировании беременности обязательно сделать прививание за 3 месяца до предполагаемого зачатия.
Поражение организма беременной женщины вирусом краснухи может привести к развитию серьезных патологий у малыша или к прерыванию беременности.
У новорожденного такая внутриутробная инфекция может проявиться только через 1 – 2 года, в случае, если малыш подвергся инфекции во время родов.
Чем опасна внутриутробная инфекция при беременности?
К большинству возбудителей, которые вызывают внутриутробные инфекции, у матери вырабатывается иммунитет, если она когда-либо уже встречалась с данным возбудителем. При вторичной встрече организма с возбудителем иммунный ответ не дает развиваться вирусу. Если же встреча впервые происходит при беременности, то вирус поражает организм и матери, и ребенка.
- Степень влияния на развитие и здоровье плода зависит от того, когда происходит инфицирование.
- При инфицировании до 12 недели беременности, внутриутробная инфекция может привести к прерыванию или к порокам развития плода.
- При заражении плода на 12 – 28 недели беременности происходит задержка внутриутробного развития плода, в результате чего он рождается с малым весом.
Заражение плода в утробе матери на поздних сроках может патологически влиять на уже сформировавшиеся органы малыша. Самый уязвимый в данном случае головной мозг, так как его развитие продолжается до самого рождения. Также негативному воздействию внутриутробной инфекции во время беременности могут подвергнуться печень, легкие и сердце ребенка.
Признаки внутриутробных инфекций
Во время беременности женщина неоднократно сдает анализы крови и мочи. Эти меры предпринимаются врачами для проверки общего состояния беременной или для выявления инфекций в организме женщины.
Наличие внутриутробных инфекций в организме женщины показывают анализы.
Но даже при осмотре на гинекологическом кресле, который производится при постановке на учет по беременности, могут быть выявлены воспалительные процессы в мочеполовой системе.
Чаще всего наблюдается воспаление влагалища и шейки матки. Но в большинстве случаев развития инфекции в организме никакими симптомами не сопровождается. Тогда остается полагаться только на анализы.
У малыша же могут быть следующие признаки внутриутробной инфекции, которые проявляются до или уже после рождения:
- задержка развития;
- увеличение печени и селезенки;
- желтуха;
- сыпь;
- расстройство деятельности органов дыхания;
- сердечнососудистая недостаточность;
- нарушения деятельности нервной системы;
- вялость;
- отсутствие аппетита;
- бледность;
- усиление срыгивания.
Если признаки заражения наблюдаются у малыша задолго до родов, ребенок рождается с уже развивающейся болезнью. Если инфицирование плода произошло перед родами, то у ребенка инфекция может проявиться пневмонией, менингитом, энтероколитом или другими заболеваниями.
Все эти признаки могут проявиться лишь на третьи сутки после рождения малыша. Только в случае заражения при прохождении по родовым путям, признаки становятся явными сразу.
Способы заражения внутриутробными инфекциями
Заражение плода происходит двумя путями: через кровь матери или во время прохождения по родовым путям.
Способ проникновение инфекции к плоду зависит от вида возбудителя. Вредоносные вирусы могут попасть к плоду через влагалище или маточные трубы, если женщина заражена половым путем. Также инфекция проникает через околоплодные воды, кровь или околоплодную оболочку. Это возможно, если женщина подвергается заражению краснухой, эндометритом, плацентитом.
Женщина может заразиться всеми вышеперечисленными инфекциями от полового партнера, контактируя с больным человеком, употребляя сырую воду или плохо обработанную пищу.
Лечение
Лечению подвергаются не все внутриутробные инфекции. Лечение антибиотиками назначается в особо опасных случаях, что зависит от вида инфекции и состояния ребенка и матери.
Женщине могут быть назначены иммуноглобулины для повышения иммунного противостояния возбудителю. Может быть проведена вакцинация уже в течение беременности (это касается противогерпетичной вакцинации).
Лечение выбирается в зависимости от срока беременности и вида возбудителя.
Профилактика
Лучшей профилактикой внутриутробных инфекций является планирование беременности. В этом случае оба партнера должны пройти полное обследование и пролечить все выявленные инфекции.
Во время беременности стоит соблюдать все нормы гигиены, как в отношениях с половыми партнерами, так и в бытовом плане: тщательно мыть руки, овощи, фрукты, обрабатывать пищу перед употреблением.
Правильное питание и здоровый образ жизни также благоприятно повлияют на течение беременности и сопротивляемость организма инфекциям.
Будущая мама должна очень внимательно относиться к своему здоровью. Услышав о возможности возникновения внутриутробной инфекции, не стоит впадать в панику. Современные методы лечение, своевременная диагностика нарушений в здоровье мамы или малыша в большинстве случаев дают положительные результаты для сохранения беременности и рождения здоровых детей.
Внутриутробные инфекции при беременности
Советуем почитать: Что делать беременным, набравшим лишний вес
Источник: https://mama66.ru/pregn/937

 Кроме того, беременность негативно сказывается на активности продуцирования новых антител, в результате чего даже достаточно безопасная бактерия может стать причиной серьёзных последствий.
Кроме того, беременность негативно сказывается на активности продуцирования новых антител, в результате чего даже достаточно безопасная бактерия может стать причиной серьёзных последствий.