Инфекционный мононуклеоз – вирусное заболевание, инфекционным агентом которого является герпесоподобный вирус Эпштейна-Барр. Чаще всего болезнь диагностируется у детей. Заражение осуществляется воздушно-капельным и контактным путём.
Источником инфекции выступают больные с выраженными симптомами, люди со стёртой симптоматикой, а также вирусоносители.
Точная диагностика инфекционного мононуклеоза несколько затруднена, что обусловлено искажениями клинической симптоматики болезни.
Какие анализы необходимы при мононуклеозе?
Симптомы данной болезни очень похожи на признаки ангины. Поэтому для точной диагностики мононуклеоза необходимо сдавать такие анализы:
- Клинический анализ крови. Это обязательное исследование, при котором определяется наличие атипичных мононуклеаров, характерных для этого заболевания. В разгар инфекции в гемограмме наблюдаются широкоплазменные лимфоциты. Наибольшее количество этих клеток (до 20%) появляется на второй неделе. При обнаружении мононуклеаров очень важно исключить наличие других болезней, имеющих схожую симптоматику (дифтерия зева, болезнь Боткина, острый лейкоз и пр.). Стоит отметить, что изменения в составе крови могут сохраняться в течение года после выздоровления.
- Биохимический анализ крови. Развитие инфекционного мононуклеоза проявляется специфическими изменениями гемограммы (значительное повышение альдолазы и щелочной фосфатазы). Повышенный уровень билирубина говорит о том, что на фоне мононуклеоза появилась желтуха. Существенное повышение билирубина непрямой фракции может свидетельствовать о развитии такого опасного осложнения, как аутоиммунная гемолитическая анемия.
- Иммуноферментный анализ с определением специфических антител (серологический метод). Позволяет диагностировать вирус Эпштейна-Барр и определить стадию его развития (активное состояние или период выздоровления). При активной форме в крови присутствуют специфические иммуноглобулины IgM, а на стадии выздоровления отмечается наличие антител IgG.
- Исследование биологического образца методом полимеразной цепной реакции (ПЦР). Вероятность определения даже минимального количества клеток возбудителя данным методом составляет 100%. Помимо диагностики заболевания, определяется количественный состав ДНК вируса. Благодаря этому разрабатывается максимально эффективный курс лечения. Отрицательный результат считается нормой. Это говорит об отсутствии клеток возбудителя в исследованном материале.
- Моноспот. Применяется для диагностики острой формы инфекционного мононуклеоза в первые два-три месяца после заражения. В процессе диагностики выполняется смешивание исследуемого материала со специальными реактивами. При наличии мононуклеаров начинается процесс агглютинации. При хронической форме заболевания тест является неинформативным. Для максимально точной диагностики все анализы нужно сдавать только натощак. Также необходимо за две недели до исследований прекратить приём медицинских препаратов. За сутки до сдачи крови не рекомендуется употреблять жирную пищу и алкоголь.
Лабораторная диагностика инфекционного мононуклеоза
На чём основывается диагностика вируса Эпштейна-Барр
При лабораторной диагностике инфекционного мононуклеоза проводится исследование крови. Присутствие вируса определяется по изменению количества таких клеток:
- атипичные мононуклеары;
- палочкоядерные нейтрофилы;
- лимфоциты и моноциты.
При помощи гемограммы диагностируется умеренный лейкоцитоз и относительная нейтропения, со смещением лейкоцитарной формулы влево. В крови также присутствуют клетки с широкой базофильной цитоплазмой, имеющие различную формулу. Их наличие позволяет своевременно диагностировать заболевание. Появление клеток может наблюдаться со 2-3 недели болезни.
Метод иммунохемилюминисцентного анализа (ИМ) используется для подтверждения присутствия антител IgG. При сомнительных результатах анализ необходимо повторно провести через пять дней. Самым чувствительным методом исследования считается ПЦР.
Проводится для диагностики ИМ у новорождённых в случае, когда предыдущие результаты были сомнительными, а также пациентам, у которых инфекция проходит с осложнениями. В качестве материала для исследования берётся венозная кровь, моча или слюна. У беременных женщин могут отбираться околоплодные воды.
При помощи ПЦР идентифицируется тип вируса и выявляется его ДНК в клетках на самых ранних стадиях.
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр — положительный и отрицательный результат
Существуют дополнительные специфические методы диагностики мононуклеоза (инструментальные и гемолитические тесты), которые из-за своей трудоёмкости применяются не так часто. В ходе процедуры из смыва ротоглотки выделяется вирус с последующей идентификацией его ДНК. При помощи серологических методов определяются антитела к VCA-антигенам вируса Эпштейна-Барр.
Сдачу крови при инфекционном мононуклеозе нужно осуществлять несколько раз. На ранней стадии вирус практически не проявляет своей активности, из-за чего изменения крови будут незначительными.
Спустя определённое время отмечается активная стадия болезни, о чём может свидетельствовать повышенный уровень лейкоцитов в крови. В некоторых случаях рекомендуется делать анализ мочи.
Наличие билирубина и белка говорит о присутствии вируса.
Дифференциальная диагностика инфекционного мононуклеоза
Для проведения дифференциальной диагностики инфекционного мононуклеоза проводится посев. Для исследования используется отделяемое миндалин. Вначале следует исключить наличие гепатита А, острого лейкоза, лимфогранулематоза и дифтерии.
Биохимический анализ с определением билирубина и уровня активности аминотрансфераз применяется для исключения развития гепатита.
Иммуноферментный анализ проводится всем больным инфекционным мононуклеозом в остром периоде с целью исключения острой ВИЧ-инфекции, которая может протекать с мононуклеозоподобным синдромом.
В начале развития ИМ проводятся дифференциальные исследования болезней, при которых проявляется лихорадка, лимфаденопатия и катаральные изменения в ротоглотке. В пик разгара болезни, мононуклеоз дифференцируют с бактериальной ангиной и дифтерией ротоглотки.
Для максимально точной диагностики вируса Эпштейна-Барр необходимо придерживаться всех рекомендаций врачей. Мер специфической профилактики для этого заболевания не существует.
Все предупредительные меры направленны на повышение общей и иммунологической резистентности организма.
Исследования показывают, что после 35 лет заражение вирусом невозможно, так как у всех людей вырабатывается иммунитет к этому заболеванию.
Источник: https://herpes.center/bolezni/diagnostika-mononukleoza
Мононуклеоз инфекционный: причины, симптомы и лечение в статье инфекциониста Александров П. А
Над статьей доктора Александрова П.А. работали литературный редактор Елена Бережная, научный редактор Сергей Федосов
Дата публикации 25 января 2018 г.Обновлено 20 июня 2019 г.
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка, «поцелуйная болезнь», болезнь Пфейера) — острое инфекционное заболевание, вызываемое вирусом Эпштейна-Барр, который поражает циркулирующие В-лимфоциты, нарушая клеточный и гуморальный иммунитет. Клинически характеризуется синдромом общей инфекционной интоксикации различной степени выраженности, генерализованнной лимфаденопатией, тонзиллитом, увеличением печени и селезенки и выраженными специфическими изменениями гемограммы.
Этиология
Заболевание впервые описано в 1884 году Филатовым и в 1889 году Пфейером. В 1964 году выделен возбудитель болезни (Майкл Энтони Эпштейн и Ивонна Барр).
Вирус относится к царству вирусов, семейству герпесвирусов, подсемейству гамма-вирусов, вид — вирус Эпштейна-Барр (4 тип). Является В-лимфотропным вирусом, имеющим сродство и тропность к СД-21. Содержит двухцепочечную ДНК, нуклеокапсид заключён в липидсодержащую оболочку. Содержит несколько главных антигенов — капсидный (VCA), ядерный (EBNA), ранний (EA), мембранный (MA).
Может длительно (пожизненно) персистировать в организме. Играет этиологическую роль в развитии лимфомы Беркитта и назофарингеальной карциномы у лиц с ослабленным иммунитетом (преимущественно у жителей Африканского континента).
Вирус малоустойчив к действию температуры свыше 60℃, ультрафиолетовому излучению, дезинфицирующим средствам, малоустойчив к действию низких температур и высушиванию.[3][4]
- Эпидемиология
- Источник инфекции — больной человек манифестными и стертыми формами заболевания, но преимущественно — вирусоносители, не имеющие никаких явных признаков заболевания (как клинически, так и лабораторно).
- Механизмы передачи:
- воздушно-капельный (аэрозольный);
- контактный (посредством слюны — «болезнь поцелуев»);
- гемоконтактный (парентеральный, половой);
- вертикальный (трансплацентарный).
Вирус может выделяться до 18 месяцев после первичного инфицирования, преимущественно со слюной, далее возможность выделения значительно снижается и зависит от конкретных условий, в которых происходит жизнедеятельность организма инфицированного (заболевания, травмы, приём препаратов, снижающих иммунитет).
Максимальная частота инфицирования приходится на возраст 10-18 лет, причём чем ранее оно происходит (за исключением раннего детского возраста), тем менее выраженные клинические проявления соответствуют проявлению заболевания.
Повышение заболеваемости происходит в зимне-весенний период и связано как со снижением общей резистентности организма, сплоченностью коллективов, так и в значительной степени с повышением гормонального фона и романтического влечения молодых людей. К 25 годам маркеры инфицирования вирусом имеют более 90% населения планеты (т. е.
являются ВЭБ-инфицированными), причём подавляющее большинство без каких-либо явных проблем со здоровьем, что, по-видимому, следует считать абсолютно нормальным состоянием человеческого организма соответствующих возрастных категорий. Иммунитет стойкий (защищает от повторных заражений и обострений), летальность низкая.[3][4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Инкубационный период от 4 до 15 дней, по некоторым данным — до 1 месяца.
Характерные синдромы:
- общей инфекционной интоксикации;
- органных поражений (генерализованная лимфаденопатия);
- тонзиллита (является главным при типичной форме заболевания);
- гепатолиенальный (увеличение печени и селезёнки);
- изменения гемограммы (синдром «мононуклеоза»);
- экзантемы (чаще при использовании антибиотиков);
- нарушения пигментного обмена (желтуха);
- госпитальной абстиненции.
Начало заболевания постепенное (т. е. основной синдром появляется позже 3-х суток от начала клинических проявлений). Постепенно появляется и нарастает лихорадка с повышением температуры тела до 38-39 ℃, продолжающаяся до 3-х недель и более, слабость, отсутствие аппетита. Миалгии не характерны.
Симметрично увеличиваются лимфоузлы разных групп, преимущественно заднешейные, переднешейные, затылочные, у некоторых больных также вовлекаются подмышечные, локтевые, паховые, внутрибрюшные (мезаденит). Характерной особенностью является их малоболезненность, мягкоэластичность, отсутствие изменений покрывающей покровной ткани.
Увеличение размеров сохраняется до 1 месяца и более и зачастую приводит к значительным дифференциально-диагностическим трудностям.
После определенного начального периода в типичных случаях развивается острый тонзиллит (лакунарный, язвенно-некротический) с обильными белыми, грязно-серыми творожистыми налётами, легко крошащимися и снимающимися шпателем и растираемыми на стекле. Боли в горле носят умеренный характер.
В некотором проценте случаев развивается периорбитальный отёк, проявляющийся двусторонним преходящим отёком век. Практически всегда происходит увеличение селезёнки, которая характеризуется гладкостью, эластичностью, чувствительностью при пальпации.
Достигая иногда больших размеров, селезенка может разорваться. Нормализация её величины происходит не ранее 4 недель от начала болезни, может затягиваться на несколько месяцев.
С чуть меньшей частотой происходит и увеличение печени, сопровождающееся нарушением её функции и развитием гепатита различной степени выраженности (доброкачественного течения).[3][4][6]
При неверном истолковании симптоматики и применении антибиотиков аминопенициллинового ряда в 70-80% появляется сыпь (может быть пятнистая, пятнисто-папулёзная, ярко-красная, с тенденцией к слиянию, различной локализации, без явной этапности появления). При инфицировании в раннем детском возрасте течение заболевания обычно асимптомное или малосимптомное и чаще проходит под маской лёгкого ОРЗ.
При адекватном иммунном ответе течение заболевания обычно доброкачественно и заканчивается формированием вирусоносительства, при полном отсутствии симптоматики и лабораторных изменений.
В редких случаях врожденных или приобретенных иммунодисфункций, иммунодепрессивных заболеваний, приёме цитостатических препаратов может формироваться или развиваться по типу реактивации т. н. «хронический мононуклеоз», протекающий циклично с периодами обострений и ремиссий.
В клинической картине данного заболевания фигурируют практически все синдромы острого процесса, но являются гораздо менее выраженными, чаще при отсутствии тонзиллита и выхода на первый план абстинентного синдрома.
Ввиду того, что данное состояние не является самостоятельным заболеванием, а лишь следствием имеющегося основного иммунопатологического процесса, его следует подразумевать не как мононуклеоз, а хроническую активную Эпштейн-Барр вирусную инфекцию и соответственно подходить к обследованию и лечению с учётом этой позиции.
Доказана возможность трансплацентарной передачи ВЭБ при первичном инфицировании у беременных и развитие врождённой ВЭБ-инфекции у новорожденного, проявляющейся в виде полиорганного поражения внутренних органов, частота и тяжесть в зависимости от сроков.[1][3][4]
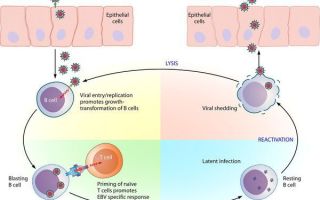
Входные ворота — слизистая оболочка ротоглотки и верхних дыхательных путей. Размножаясь в клетках эпителия, вирус вызывает их разрушение, далее происходит выброс в кровь новых вирионов ВЭБ и медиаторов воспаления, что обуславливает вирусемию и генерализацию инфекции, в т. ч.
накопление вируса в лимфоидной ткани ротоглотки и слюнных железах, развитие интоксикационного синдрома. Ввиду тропности ВЭБ к СД-21 B-лимфоцитов, вирус внедряется в них, однако не разрушает, а заставляет пролиферировать, т. е. действует как В-клеточный активатор.
Развиваются нарушения клеточного и гуморального иммунитета, что ведет к выраженному иммунодефициту, в результате чего происходит наслоение бактериальной флоры (гнойный тонзиллит).
С течением времени активируются Т-лимфоциты (СД-8), обладающие супрессорной и цитотоксической активностью, появляются атипичные мононуклеары, что приводит к угнетению вируса и переходу заболевания в фазу неактивного носительства. ВЭБ обладает рядом свойств, позволяющих ему в определенной мере ускользать от иммунного ответа, что особенно ярко проявляется при хронической активной инфекции.
В некоторых случаях при дефектной (отсутствии, неполной) Т-реакции пролиферация В-лимфоцитов приобретает неконтролируемое течение, что может привести к развитию лимфопролиферативного заболевания (лимфомы).[2][4][5]
- 1. По клинической форме:
- а) типичная;
- б) атипичная;
- желтушная (при развитии выраженного поражения печени);
- экзантемная (при применении антибиотиков аминопенициллинового ряда);
- специфическая (выпадение одного из синдромов, например, полное отсутствие тонзиллита);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики);
2.По течению:
- неосложненный;
- осложненный;
3. По степени тяжести:
- легкая;
- средняя;
- тяжелая (токсическая).
а) специфические
- разрыв селезенки (бывает редко при значительном увеличении селезёнки и ударах этой области);
- синдром Дункана (редкий Х-сцепленный лимфопролиферативный синдром, проявляется рецидивирующими мононуклеозоподобными симптомами, сопровождаемыми развитием гепатита, нефрита, гемофагоцитарным синдромом, интерстициальной пневмонией, гемоваскулитом. Чаще всего при прогрессировании заканчивается летально);
б) неспецифические
- асфиксия у детей (при надгортанном стенозе и резком увеличении лимфоидного кольца ротоглотки);
- аутоиммунная гемолитическая анемия;
- энцефалит, менингоэнцефалит;
- синдром Гийена-Барре (аутоиммунный полиневрит);
- паралич Бэлла (мимической мускулатуры);
- лимфомы (лимфома Беркитта — наиболее частая опухоль у детей Африканского региона, связанная с ВЭБ, неходжкинские лимфомы, болезнь Ходжкина);
- назофарингеальная карцинома.[2][5][6]
Лабораторная диагностика
- развернутый клинический анализ крови (вначале лейкопения, затем гиперлейкоцитоз, абсолютная и относительная нейтропения, лимфоцитоз, моноцитоз. Характерна небольшая преходящая тромбоцитопения. Наиболее специфичным признаком заболевания является появление атипичных мононуклеаров — это измененные крупные Т-лимфоциты с дольчатым ядром. Диагностическим считается их количество 10% и более);
- общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации);
- биохимические анализы крови (повышение АЛТ и АСТ, иногда — общего билирубина. Следует понимать, что повышение АЛТ и АСТ является частью проявления заболевания и не всегда плохо — это защитная реакция организма, проявляющаяся в усилении энергетической продукции);
- серологические реакции (наибольшее значение в современной практике имеют методы выявления антител различных классов к антигенам ВЭБ методом ИФА и нуклеиновых кислот самого возбудителя в реакции ПЦР (крови!). Особо стоит отметить, что обнаружение лишь антител класса G к ядерным, капсидным и ранним протеинам вируса при отсутствии антител класса М (и тем более характерных клинических и общелабораторных признаков ВЭБ-инфекции) не является причиной для постановки диагноза активной (персистирующей) ВЭБ-инфекции и назначения дорогостоящего лечения, чем грешат многие недобросовестные «дельцы» от медицины. Используемые ранее методы, основанные на реакциях агглютинации, таких как реакция Гофф-Бауэра, ХД/ПБД (Хенгенуциу-Дейхера/Пауля-Буннеля-Давидсона) в настоящий момент не используются в цивилизованном мире как малоинформативные, трудоёмкие и низкоспецифичные, оставляя нам лишь наследие в виде красивых звучных названий.
Место и лечебно-охранительный режим зависят от степени тяжести процесса и наличия или отсутствия осложнений. Больные с лёгкими формаами заболевания вполне могут проходить лечение дома, средней тяжести и более тяжелые — в инфекционном стационаре, по крайней мере, до нормализации процесса и появления тенденций к выздоровлению.
Показано назначение стола № 15 (общий стол) при лёгких формах или № 2 по Певзнеру (жидкая и полужидкая молочно-растительная пища, не содержащая экстрактивных веществ, богатая витаминами, мясные нежирные бульоны и т. п.), обильное питьё до 3 л/сут. (теплая кипяченая вода, чай).
Рекомендовано ограничение физической активности (при тяжёлых формах — строгий постельный режим).
Достаточно дискутабельным является вопрос о специфическом воздействии на ВЭБ при остром заболевании. Этиотропная терапия показана лишь больным средней (с тенденцией к затяжному течению и осложнениям) и выраженной формами заболевания.
Ввиду того, что её возможности достаточно ограничены отсутствием высокоэффективного средства прямого противовирусного действия (применяются препараты на основе ацикловира и производных, оказывающих лишь частичное влияние на ВЭБ) и нередким развитием герпесвирусного гепатита, их назначение должно быть взвешено и обосновано в каждом конкретном случае. Применение иммуномодуляторов в разгар заболевания следует считать нецелесообразным, т. к. их действие является неспецифичным, малопрогнозируемым и при развитии иммунопатологического гиперпролиферативного процесса при ВЭБ-инфекции может привести к непредсказуемым последствиям. Напротив, в фазе выздоровления их приём может ускорить процесс возвращения иммунного гомеостаза в нормальное русло.
При развитии бактериальных осложнений (тонзиллит) показан приём антибиотиков (исключая аминопенициллиновый ряд, сульфаниламиды, левомицетин, т. к. могут вызвать развитие высыпаний, угнетают кроветворение). В некоторых случаях их назначение может быть оправдано при выявлении резчайшего иммунодефицита (абсолютная нейтропения) даже при отсутствии явного гнойного процесса.
Патогенетическая терапия включает все основные звенья общего патопроцесса: снижение повышенной температуры тела, поливитамины, гепатопротекторы по показаниям, дезинтоксикация и т. п.
При тяжелых формах возможно назначение глюкокортикостероидов, проведение комплекса реанимационных мероприятий.[1][3][4]
За переболевшими инфекционным мононуклеозом устанавливается медицинское наблюдение сроком 6 месяцев (в случаях тяжелого течения — до 1 года).
В первый месяц каждые 10 дней показан осмотр инфекциониста, сдача клинического анализа крови с лейкоцитарной формулой, АЛТ.
Далее при нормализации показателей осмотр раз в 3 месяца до окончания срока наблюдения, включая анализы крови, 2-кратное тестирование на ВИЧ и УЗИ органов брюшной полости в конце периода наблюдения.
В связи с риском развития осложнений требуется ограничение физической активности, занятий спортом на срок до 6 мес. (в зависимости от тяжести перенесенного заболевания), запрет на выезд в страны и регионы с жарким климатом до 6 мес. (в зависимости от данных лабораторных тестов).
В плане профилактики первичного инфицирования и развития хронического заболевания (учитывая всеобщий характер инфицированности) можно рекомендовать лишь ведение здорового образа жизни, исключение употребления наркотиков и рискованного сексуального поведения, занятие физкультурой и спортом.[1][2][3]
Специфической профилактики не существует, ведутся эксперименты с вакциной.
- 1. Александрова Н. В. Иммуно-патогенетические аспекты ВЭБ-инфекции у детей: автореф. дис. . канд. мед. наук /Н. В. Александрова. — СПб., 2002.-24 с.
- 2. Антонов В. С. Автоматизация гематологического анализа. Интерпретация показателей гемограммы / В. С. Антонов, Н. В. Богомолова, А. С. Волков. Саратов: Изд-во Сарат. мед. ун-та, 2008. — 200 с.
- 3. Инфекционный мононуклеоз (болезнь Филатова) у детей и подростков / В.Е. Поляков и др. // Эпидемиология и инфекционные болезни 1998. — № 5. -С. 50-54.
- 4. Исаков В. А. Герпесвирусные инфекции человека: руководство для врачей / В. А. Исаков, Е. И. Архипова, Д. В. Исаков. СПб. — 2006. — 302 с.
- 5. David A. Persistence of Epstein-Barr Virus Origins of Associated Lymphomas / David A. Thorley–Lawson, Ph. D. // N. England J Med. 350. 2004
- 6. Paul G. Murray and Lawrence S. Yong. Epstein-Barr Virus infection: basis malignancy and potencial for therapy / G. Paul // ISSN, November. 2001
- 7. Jeffrey I. Cohen. Optimal Treatment for Chronic Active Epstein-Barr Virus Disease. Pediatr Transplant. 2009 Jun; 13(4): 393–396
- 8. Hem C. Jha, Yonggang Pei, Erle S. Robertson. Epstein–Barr Virus: Diseases Linked to Infection and Transformation. Front Microbiol. 2016; 7: 1602
Источник: https://ProBolezny.ru/mononukleoz-infekcionnyy/
Инфекционный мононуклеоз: лабораторная диагностика заболевания
Сегодня изучение заболеваний, вызванных вирусом Эпштейна-Барр, представляет интерес для врачей различного профиля. Это обусловлено тропностью вируса к иммунной системе, а также значением вируса в возникновении злокачественных новообразований, в частности лимфом.
Инфекционный мононуклеоз – наиболее часто встречающаяся патология, вызванная вирусом Эпштейна-Барр. Она также известна, как «болезнь поцелуев», что связано с преобладающим путем распространения инфекции.
В этой статье на estet-portal.com подробно изложена информация о современных подходах к лабораторной диагностике инфекционного мононуклеоза.
Роль цитомегаловируса в возникновении инфекционного мононуклеоза
Цитомегаловирус вызывает около 3% случаев инфекционного мононуклеоза. Особенность инфекционного мононуклеоза, вызванного цитомегаловирусом, заключается в наличии длительных фебрильных эпизодов, лимфаденопатии, гепатита. Но при этом фарингеальные проявления заболевания отсутствуют в большинстве случаев.
Цитомегаловирусная инфекция особенно опасна в период беременности: риск возникновения тяжёлых патологий у плода составляет около 10%.
О возможности цитомегаловируса инициировать возникновение инфекционного мононуклеоза следует помнить при проведении лабораторной диагностики заболевания. Определение ДНК вируса методом ПЦР подтверждает его роль в развитии инфекционного мононуклеоза.
Читайте нас в Telegram.
Изменения общего анализа крови при инфекционном мононуклеозе являются достаточно характерными. В первые дни заболевания может наблюдаться лейкопения.
В последующем она сменяется на лейкоцитоз с преобладанием одноядерных клеток: в общем анализе крови лимфоциты составляют больше 50%. Тромбоцитопения и гранулоцитопения довольно часто встречаются на фоне инфекционного мононуклеоза.
На фоне поражения печени может наблюдаться повышение уровней трансаминаз: АЛТ (аланинаминотрансферазы) и АСТ (аспартатаминотрансферазы).
FDA предупреждает: повышен риск развития крупноклеточной лимфомы после имплантации груди
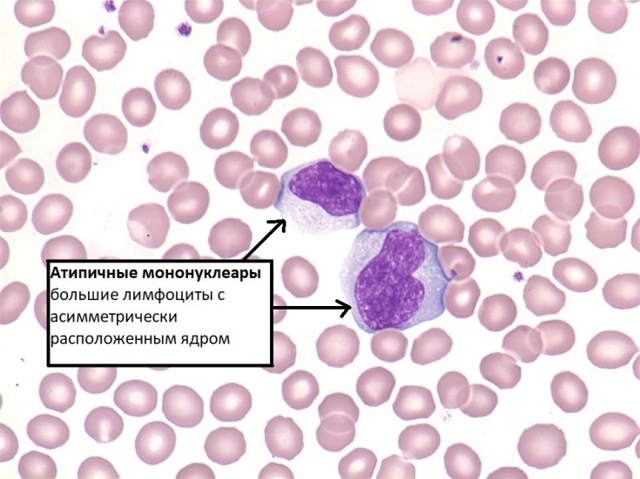
Инфекционный мононуклеоз: что собой представляют атипичные мононуклеары
Для пациентов с инфекционным мононуклеозом очень характерным лабораторным признаком является появление в картине крови атипичных мононуклеаров.
Атипичные мононуклеары – это одноядерные клетки с большим ядром, широкой протоплазмой и поясом просветления на границе ядра и цитоплазмы (последнее не обязательно). Ядро клеток большое и расположено в клетке асимметрично. Атипичные мононуклеары являются молодыми лимфоцитами, морфологически сходными с моноцитами. Они также известны под названием «вироциты».
Атипичные мононуклеары могут присутствовать не только при инфекционном мононуклеозе, но и других вирусных заболеваниях.
Но именно в случае инфекционного мононуклеоза их количество составляет более 10%, что практически не встречается на фоне других вирусных инфекций и поэтому является диагностическим признаком инфекционного мононуклеоза.
В картине крови вироциты появляются уже на 2-3 день заболевания и могут наблюдаться до двух месяцем и больше.
Коварные TORCH-инфекции: чем опасен токсоплазмоз при беременности
В чем заключается серологическая диагностика инфекционного мононуклеоза
Серологическая диагностика инфекционного мононуклеоза заключается в проведении иммуноферментного анализа (ИФА), который дает возможность идентифицировать специфические антитела.
С целью серологической диагностики инфекционного мононуклеоза используется метод иммуноферментного анализа.
К антителам, которые являются маркерами инфекционного мононуклеоза, относятся:
1. анти-VCA Ig M (viral-capsid antigen с англ. – вирусный капсидный антиген): присутствуют в крови с самого начала заболевания в 100% случаев и определяются в последующие 3 недели в высоких титрах. Анти-VCA IgM исчезают к 1-6 месяцу заболевания. Выявление их специфично как для диагностики острой первичной инфекции, так и её реактивации;
2. анти-VCA Ig G – могут появляться с 1-4 недели заболевания, количество их снижается с выздоровлением. Наличие их в большинстве случаев свидетельствует о перенесенном инфекционном мононуклеозе. Повышение титра в 4 и более раз в динамике говорит об остром инфекционном процессе.
3. анти-EBNA Ig G (Epstein–Barr nuclear antigen с англ. – ядерный антиген Епштейн-Барр вируса) – идентифицируются позже всего (через 4-6 месяцев после начала заболевания) и могут сохраняться в течении многих лет и даже пожизненно.
4. анти EBV EA-D IgG ( early D antigen с англ. – ранние антигены D) – представляют собой антитела к D-компоненту белка, необходимого для репликации вируса. Характерны для острой первичной инфекции, появляются в первые две недели заболевания и быстро исчезают с выздоровлением. Увеличение титра анти EBV EA-D IgG указывает на реактивацию инфекции.
Для определения этиологии инфекционного мононуклеоза можно также использовать ПЦР. Идентификация ДНК Епштейн-Барр вируса в крови и соскобах слизистых оболочек подтверждает его роль в развитии заболевания. Определение гетерофильных антител в наше время практически не используется ввиду технических сложностей и низкой специфичности анализов.
Спасибо, что Вы остаетесь с estet-portal.com. Читайте другие интересные статьи в разделе Инфекционные болезни». Возможно, Вас также заинтересует: Почему важно диагностировать воспалительные поражения кожи кольцевидной формы.
Поделитесь:
Источник: https://estet-portal.com/doctor/statyi/infekcionnyy-mononukleoz-sovremennye-metody-diagnostiki-zabolevaniya
Инфекционный мононуклеоз
Инфекционное заболевание, вызываемое преимущественно вирусом Эпштейна-Барр, характеризующееся лихорадкой, интоксикацией, поражением носо- и ротоглотки, генерализованной лимфаденопатией, гепато- и спленомегалией, сопровождающееся своеобразными изменениями в иммунной системе и кроветворении.
Классификация
По типу:1.Типичные. 2. Атипичные: стертые, бессимптомные, висцеральные.
По тяжести: 1. Лёгкая форма. 2.Среднетяжёлая форма. 3. Тяжёлая форма.
Критерии тяжести:
По течению: 1. По длительности: острое (может быть гладкое и осложнённое), рецидивирующее (возврат клинико-лабораторных симптомов через 1-2 месяца), хроническое (персистирующее и активное) 2. По характеру:
- Диагностика:
- Опорно-диагностические признаки инфекционного мононуклеоза в остром периоде:
- Объективные симптомы:
- · Острое либо подострое начало заболевания
- · Повышение температуры до фебрильных циф
- · Затруднение носового дыхания в отсутствие отделяемого
- · Лимфаденопатия преимущественно генерализованного характера
- · Увеличение паренхиматозных органов
- · Явления тонзиллита
- · Воспалительные изменения в анализе крови с наличием атипичных мононуклеаров более 10 %.
Лабораторная диагностика:
- · РЛА (реакция латекс-агглютинации) крови на инфекционный мононуклеоз положительно (+).
- · ПЦР в лимфоцитах крови к ВЭБ положительно (+).
- · ИФА к ВЭБ с определением Jg M , Jg G к EBNA (нукеарный антиген), MA (мембранный антиген), EA (ранний антиген),VCA (капсидный антиген).
На современном этапе пересмотрено отношение к инфекционному мононуклеозу как к доброкачественному заболеванию. Установлено, что при инфекционном мононуклеозе могут наблюдаться раздичные варианты течения.
· Острое течение инфекционного мононуклеоза
Исчезновение клинических симптомов острого периода ИМ в первые 3 месяца от начала заболевания. Отсутствие маркеров активной ВЭБ-инфекции через 3 месяца от начала заболевания (IgM VCA «-»).
· Затяжное течение инфекционного мононуклеоза
Длительность заболевания от 3 до 6 месяцев. Наличие клинических симптомов ИМ — лимфаденопатия, гепатомегалия, затруднение носового дыхания, астено-вегетативный синдром на протяжении 3 — 6 месяцев.
При проведении серологических исследований выявление в сыворотке крови маркеров активной ВЭБ-инфекции (IgM VCA «+»).
· Хроническое течение инфекционного мононуклеоза
Длительность заболевания более 6 месяцев. Наличие клинических симптомов — лимфаденопатия, гепатомегалия, затруднение носового дыхания, астено-вегетативный синдром более 6 месяцев. При проведении серологических исследований выявление в сыворотке крови маркеров активной ВЭБ-инфекции (IgM VCA «+»).
· Рецидивирующее течение инфекционного мононуклеоза
После полной нормализации самочувствия и купирования клинических проявлений болезни вновь возникновение симптомов интоксикации, синдрома тонзиллита, значимое увеличение шейных групп лимфатических узлов, гепатоспленомегалия, появление атипичных мононуклеаров в периферической крови. Длительность ремиссии может составлять 1 — 3 месяца. При серологическом обследовании в сыворотке крови выявление маркеров реактивации ВЭБ-инфекции (IgM VCA «+», IgG NA-1 «+», IgG EA «+»).
- · Латентное течение инфекционного мононуклеоза
- При отсутствии клинических симптомов заболевания в сыворотке крови выявляются маркеры активной ВЭБ-инфекции (IgM VCA «+»).
- · Длительная персистенция вируса
Отсутствие клинических симптомов заболевания. При серологическом исследовании в сыворотке крови определяются только IgG NA-1 «+».Тест на ДНК ВЭБ в лимфоцитах крови положительный.
Схема написания истории болезни
Жалобы. При выяснении жалоб больного необходимо обратить внимание на симптомы интоксикации (повышение температуры тела, вялость, недомогание, отказ от еды, головная боль, тошнота, рвота), затруднение носового дыхания, «храпящее» дыхание во сне, боли в горле при глотании, боли в животе, изменение конфигурации шеи.
Анамнез заболевания. Указать дату начала заболевания, описать характер развития болезни (острое, постепенное), выяснить, не предшествовали ли настоящему заболеванию острые респираторные инфекции.
Описать последовательность возникновения всех симптомов и степень их выраженности в динамике (длительность температуры и других симптомов интоксикации, уменьшение или усиление болей в горле, периодичность возникновения болей в животе, сроки появления затруднения носового дыхания, одутловатости лица, «храпящего» дыхания во сне, изменение конфигурации шеи). Перечислить проводимое амбулаторное лечение и наблюдаемый эффект. Отметить дату обращения за медицинской помощью, наблюдение по дням, дату забора мазков на коринебактерии дифтерии, их результат, описать данные лабораторных исследований, в случае если они проводились амбулаторно.
Эпидемиологический анамнез. Уточнить сведения о контактах с больными дифтерией, ангинами, ОРВИ, другими инфекционными заболеваниями, возможность переохлаждения. Отметить организованность ребенка.
Анамнез жизни. В анамнезе жизни указать течение беременности и родов, периода новорожденности, сведения о перенесенных внутриутробных инфекциях ребенка, его физическом и нервнопсихическом развитии на первом году жизни.
Следует отметить все перенесенные заболевания, склонность к возникновению повторных вирусных инфекций, ангин (уточнить, как они протекали), выяснить наличие хронических очагов инфекции, особенно в ЛОР-органах.
Указать сведения о профилактических прививках, аллергологический анамнез.
Объективный статус. Оценить общее состояние больного (тяжелое, средней тяжести) с описанием выраженности симптомов интоксикации. Обратить внимание на цвет кожи (бледность, желтушность), наличие сыпи (ее характер, локализация). Необходимо отметить признаки лимфостаза (одутловатость лица, пастозность век), изменение голоса (гнусавый оттенок).
Отметить состояние лимфатических узлов разных групп, включая паховые, подмышечные, над- и подключичные (степень увеличения, консистенция, болезненность). Описать величину лимфатических узлов шеи в сантиметрах (тонзиллярных, подчелюстных, передне- и заднешейных), их консистенцию и болезненность, наличие пастозности или отека подкожной шейной клетчатки вокруг них.
Оценить характер дыхания через нос (свободное, затрудненное, открытым ртом), имеется ли отделяемое из носа, его характер. Перкуторные и аускультативные данные над легкими описать по общепринятой схеме.
- При осмотре органов кровообращения с первого дня госпитализации обратить внимание на границы сердца, ритмичность сердечных тонов, их частоту, звучность, наличие шумов.
- При осмотре органов пищеварения необходимо отметить изменение конфигурации живота, определить размеры печени и селезенки, их консистенцию, болезненность при пальпации.
- Органы мочевыделения описать по общепринятой схеме.
- При осмотре нервной системы обратить внимание на наличие общемозговой симптоматики, менингеальных знаков, состояние черепных и периферических нервов.
Важнейшее значение имеет описание изменений в ротоглотке, необходимо указать, имеется ли болевой тризм при открывании рта, описать состояние слизистой щек, языка, наличие гиперемии слизистой ротоглотки, ее характер (застойная, яркая, умеренная, слабая), распространенность (разлитая, отграниченная), наличие отека слизистой зева, его степень (обратить внимание на сохранность рельефа миндалин, состояние малого язычка, дужек, мягкого и твердого неба), далее указать размеры миндалин (I степени — миндалины располагаются за дужками, II степени — доходят до середины расстояния между маленьким язычком и дужками, III степени — миндалины достигают малого язычка). Отметить наличие наложений, налетов на миндалинах и других частях ротоглотки, описать их размеры (в виде точек, островков, полосок или сплошь покрывают всю поверхность миндалин, распространяются за ее пределы), цвет (белый, бело-серый, грязно-серый, желтый, зеленоватый), поверхность (гладкая, шероховатая, тусклая, блестящая), расположение налетов и наложений по отношению к ткани миндалины: (+), (-) ткань или на уровне с тканью миндалины; исходят из лакун или паренхимы. Следует попытаться снять наложения и определить их характер (фибринозный или гнойный) путем растирания между шпателями. Описать состояние поверхности миндалины после снятия наложений (кровоточит или нет). Отметить состояние задней стенки глотки (гиперемия, бугристость, наличие слизи).
Предварительный диагноз и его обоснование
Предварительный диагноз инфекционного мононуклеоза обосновывается в день поступления больного в стационар.
При этом учитывается эпидемиологический анамнез (контакт с больными вирусными респираторными инфекциями), анамнез заболевания (острое или постепенное начало с повышения температуры и появления заложенности носа, болей в горле при глотании, «храпящего» дыхания во сне, изменения конфигурации шеи, прогрессирующее нарастание этих симптомов); объективные данные (одутловатость лица, пастозность век, гнусавый голос, затруднение носового дыхания при отсутствии отделяемого, увеличение шейных лимфатических узлов с образованием «пакетов», «цепочек», наличие генерализованной лимфаденопатии, гепатоспленомегалии и характер поражения ротоглотки тонзиллит — катаральный, лакунарный, лакунарно-некротический или пленчато-некротический).
Пример предварительного диагноза «Инфекционный мононуклеоз, типичный, среднетяжелая форма».
План обследования больного
- 1. Клинический анализ периферической крови с подсчетом атипичных мононуклеаров.
- 2. Клинический анализ мочи.
- 3. Бактериологическое исследование слизи из зева и носа на коринебактерии дифтерии для исключения дифтерии: однократное — при лакунарном и фолликулярном тонзиллите, 3-х кратное — при некротическом и пленчатом тонзиллите.
- 4. Бактериологическое исследование слизи из зева на флору и гемолитический стрептококк.
- 5. Кровь на ПЦР к ДНК ВЭБ, ЦМВ (в лимфоцитах крови), слюна на ПЦР к ДНК ВЭБ, ЦМВ.
- 6. ИФА на ВЭБ, ЦМВ (определение антител IgM и IgG к капсидному, ядерному и раннему антигенам ВЭБ, IgM и IgG к ЦМВ).
- 7. При наличии значительной гепатоспленомегалии, желтушности кожных покровов проводится биохимический анализ крови с определением общего билирубина и его фракций и функциональных проб печени (АлАТ, АсАТ, тимоловая проба).
- 8. Кал на я/глист, соскоб на острицы.
Клинический диагноз и его обоснование
Окончательный диагноз инфекционного мононуклеоза должен быть выставлен после получения результатов проведенного комплексного обследования. Обоснование его проводится по той же схеме, что и постановка предварительного диагноза.
Кроме того, в обосновании клинического диагноза учитываются результаты проведенных серологических («+» IgM VCA, «» IgG EA, «» IgG EBNA либо «+» IgM CMV, «» IgG CMV) и ПЦР (положительный результат ПЦР на ДНК ВЭБ либо ЦМВ) исследований, анализа периферической крови (лейкоцитоз, лимфомоноцитоз, увеличение СОЭ, наличие атипичных мононуклеаров более 10% у большинства больных с ВЭБ-инфекцией, при этом у ряда больных с ЦМВ-инфекцией атипичных мононуклеаров может не быть), а также результаты бактериологического исследования слизи из зева и носа на коринебактерии дифтерии.
- Примеры постановки клинических диагнозов
- «Инфекционный мононуклеоз Эпштейн-Барр вирусной этиологии, типичный, тяжелая форма, гладкое течение«.
- «Инфекционный мононуклеоз цитомегаловирусной этиологии, атипичная стертая форма«.
- Дневник.
Перед написанием дневников указывается день болезни и день госпитализации. На поля выносятся температура тела, частота пульса и дыхания.
В дневниках ежедневно отражается динамика симптомов интоксикации, поражения ротоглотки и носоглотки (улучшение носового дыхания, уменьшение болей в горле, гиперемии зева, отторжение наложений), уменьшение размеров лимфатических узлов, печени и селезенки.
Кроме того, в дневнике отражают окончание ангинозного периода, оценивают анализы, эффективность проводимого лечения.
Этапные эпикризы пишутся один раз в 10 дней по общепринятой схеме.
Выписной эпикриз пишется по общепринятой схеме.
Источник: https://studwood.ru/1805055/meditsina/infektsionnyy_mononukleoz
Лабораторная диагностика инфекционного мононуклеоза
[40-168] Лабораторная диагностика инфекционного мононуклеоза
3030 руб.
Комплексное исследование для диагностики инфекционного мононуклеоза, включающее все необходимые серологические тесты, ПЦР и клинический анализ крови.
Синонимы русские
- Анализы крови на вирус Эпштейна – Барр
- Серологические тесты и ПЦР при инфекционном мононуклеозе
Синонимы английские
- Laboratory diagnostics of infectious mononucleosis
- EBV, Serology tests, Real-time polymerase chain reaction RT-PCR, Complete blood count CBC
- Какой биоматериал можно использовать для исследования?
- Венозную кровь.
- Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 8 часов до исследования, можно пить чистую негазированную воду.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Вирус Эпштейна – Барр, EBV (другое название – герпес-вирус человека 4 типа, HHV-4) – вездесущий ДНК-содержащий вирус. Подсчитано, что около 90 % взрослого населения имеют признаки перенесенной EBV-инфекции.
У большинства иммунокомпетентных людей EBV-инфекция протекает бессимптомно, однако в 30-50 % случаев возникает инфекционный мононуклеоз, характеризующийся лихорадкой, выраженной слабостью, фарингитом, лимфаденопатией и гепатоспленомегалией.
Эти признаки объединены в «мононуклеозоподобный синдром» и могут наблюдаться не только при острой EBV-инфекции, но и при некоторых других инфекционных заболеваниях (ВИЧ, токсоплазмоз).
Ведущее значение в диагностике инфекционного мононуклеоза и дифференциальной диагностике заболеваний, протекающих с мононуклеозоподобным синдромом, принадлежит лабораторным исследованиям. Как правило, требуются сразу несколько лабораторных тестов. Для врача и пациента наиболее удобным решением является комплексное лабораторное исследование, включающее все необходимые анализы.
Для понимания принципов лабораторной диагностики инфекционного мононуклеоза необходимо учитывать некоторые особенности жизненного цикла вируса EBV. Как и все герпес-вирусы, EBV характеризуется литическим циклом и латентной фазой. Во время литического цикла происходит синтез регуляторных белков, в том числе так называемых ранних антигенов (early antigens, EA).
Ранние антигены EA необходимы для синтеза ДНК вируса, капсидного белка (viral-capsidantigen, VCA) и других структурных белков. Литический цикл завершается разрушением инфицированных лимфоцитов и выходом сформированных вирусных частиц.
Некоторые вирусы EBV, однако, не имеют завершенного литического цикла: вместо этого они устанавливают в лимфоцитах хроническую, персистирующую, латентную инфекцию. Во время латентной фазы происходит синтез ядерных антигенов (Ebstein-Barr nuclear antigens, EBNA) и некоторых структурных белков.
В ответ на синтез в инфицированных лимфоцитах указанных белков EBV в организме вырабатываются специфические к ним антитела. Исследуя эти антитела, можно дифференцировать острую, перенесенную и хроническую инфекцию EBV.
Epstein Barr Virus ранние антигены (EA), IgG. Иммуноглобулины IgG к ранним антигенам могут быть определены в течение первых 3-4 недель после инфицирования и, как правило, не определяются через 3-4 месяца. EA IgG поэтому считаются маркерами острой инфекции. Следует отметить, что EA IgG иногда могут выявляться и при хронической EBV-инфекции.
Epstein Barr Virus капсидный белок (VCA), IgM. Иммуноглобулины IgM к капсидному белку начинают определяться с появлением симптомов болезни и, как правило, исчезают через несколько недель.
Выявление VCA-IgM поэтому свидетельствует об острой инфекции. Следует отметить, что у некоторых пациентов VCA-IgM могут сохраняться в течение нескольких месяцев.
В других случаях первичной инфекции VCA-IgM не определяются вовсе.
Epstein Barr Virus ядерный антиген (EBNA), IgG (количественно). Ядерный антиген, в действительности представляет собой группу из 6 антигенов (EBNA 1-6).
Соответственно, иммуноглобулины к ядерному антигену – это также группа из 6 различных видов иммуноглобулинов. EBNA-1 IgG, как правило, не выявляется в первые 3-4 недели болезни и поэтому считается маркером перенесенной или хронической инфекции. В ходе анализа определяется титр антител.
В отличие от перенесенной инфекции, хроническая инфекция EBV характеризуется высоким титром EBNA IgG.
Результаты серологических тестов, однако, не всегда согласуются. Более того, интерпретация результатов серологических тестов может быть затруднена у пациентов с иммунодефицитом и у пациентов, получивших переливание компонентов крови или иммуноглобулинов. Для получения более точной диагностической информации в дополнение к серологическим тестам проводят анализ ПЦР на ДНК вируса.
Epstein Barr Virus, ДНК [реал-тайм ПЦР].
Полимеразная цепная реакция (ПЦР) и одна из ее разновидностей – ПЦР в реальном времени – это метод молекулярной диагностики, в ходе которого в биологическом материале (например, в крови) определяется генетический материал (в данном случае ДНК) возбудителя инфекции.
Присутствие в крови ДНК вируса Эпштейна – Барр считается признаком первичной инфекции или реактивации латентной инфекции. Метод ПЦР является более чувствительным, чем серологические тесты, анализом для диагностики EBV-инфекции на раннем ее этапе.
Общий анализ крови и лейкоцитарная формула. Этот анализ необходим скорее для исключения других причин заболевания, чем для диагностики инфекционного мононуклеоза.
Лейкоцитоз, лимфоцитоз и атипичные мононуклеары могут наблюдаться и при других инфекционных заболеваниях и поэтому не являются специфическим для мононуклеоза признаком.
С другой стороны, отсутствие лейкоцитоза свидетельствует против диагноза «инфекционный мононуклеоз». Также анемия и тромбоцитопения нехарактерны для этого заболевания.
Как правило, данных этого комплексного исследования достаточно для диагностики инфекционного мононуклеоза. В некоторых случаях, однако, могут потребоваться дополнительные лабораторные тесты. Результат исследования оценивают с учетом всех значимых данных клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для диагностики инфекционного мононуклеоза.
- Для дифференциальной диагностики заболеваний, протекающих с мононуклеозоподобным синдромом.
Когда назначается исследование?
- При наличии симптомов инфекционного мононуклеоза: лихорадки, выраженной слабости, миалгии и артралгии, боли в горле, лимфаденопатии, гепатоспленомегалии и других.
Что означают результаты?
| EA IgG | VCA IgM | EBNA IgG | ПЦР | Анализ крови | |
| Первичная инфекция (инфекционный мононуклеоз) | + | + | _ | + |
|
| Перенесенная в анамнезе EBV-инфекция | — | +/- | + | — | Нет изменений |
| Латентная EBV-инфекция | -/+ | — | +++ | -/+ | Нет изменений |
Что может влиять на результат?
- Состояние иммунной системы;
- время, прошедшее с момента первичного инфицирования.
Важные замечания
- Результаты комплексного анализа следует интерпретировать с учетом дополнительных клинических, лабораторных и инструментальных данных.
- Также рекомендуется
- Кто назначает исследование?
- Инфекционист, терапевт, педиатр, врач общей практики.
- Литература
- De Paschale M, Clerici P. Serological diagnosis of Epstein-Barr virus infection: Problems and solutions. World J Virol. 2012 Feb 12;1(1):31-43.
- McPhee S.J., Papadakis M. CURRENT Medical Diagnosis and Treatment / S. J. McPhee, M. Papadakis; 49 ed. — McGraw-Hill Medical, 2009.
Источник: https://helix.ru/kb/item/40-168